Вооружённые лапароскопом, Клиника Пасман
Операция — ответственное мероприятие. Хотя посвящать пациента в детали хирургического вмешательства обычно нет необходимости, кое-какие решения принимать человеку придётся. Например, что выбрать: открытую технику оперирования или лапароскопическую методику? Хорошо, когда есть время подумать, а если операция экстренная? Чтобы не вгонять себя в состояние стресса, можно узнать всё самое важное о лапароскопии уже сейчас и заодно понять, почему врачи считают, что за операциями без разрезов стоит будущее.
Начнём с того, что лапароскопия – это не отдельный вид операции, а метод доступа к органам. Многие операции, которые раньше проводили открытым путём (его называют «классический» и «традиционный») — то есть с разрезом тканей, сегодня делают лапароскопически – через несколько маленьких проколов.
Операции на органах брюшной полости, малого таза и забрюшинного пространства — наглядный тому пример.
Как проходит лапароскопическая операция на органах брюшной полости
Подготовка к любой операции стандартная: пациент проходит комплекс обследований, по результатам которых хирург может предсказать реакцию организма на вмешательство, а анестезиолог — точно рассчитать дозу наркоза (такую, чтобы пациент провалился в глубокий спокойный сон, а после операции проснулся без тяжёлых побочных эффектов типа головокружений и тошноты).
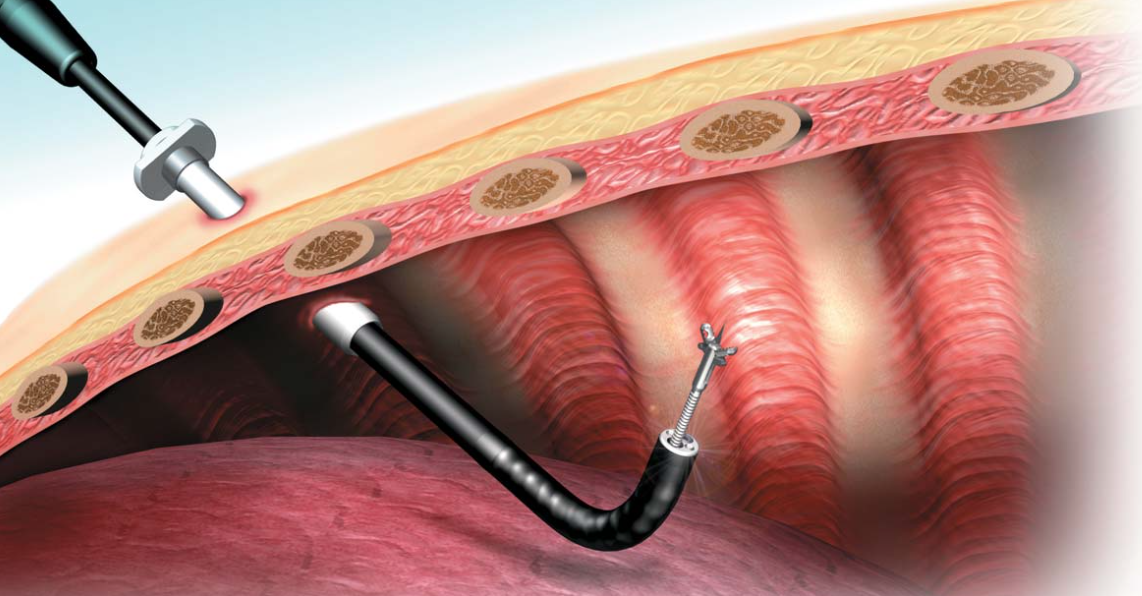
При лапароскопии брюшную стенку не разрезают. Чтобы подобраться к оперируемой области врач делает небольшие проколы. Обычно их 3 или 4, и каждый из них менее сантиметра длиной. В эти проколы вводятся специальные трубки – порты, сквозь которые врач действует внутри брюшной полости стерильными инструментами — длинными и тонкими. Так можно резать, рассекать, прижигать, сшивать и вообще делать всё, что необходимо, чтобы вылечить пациента.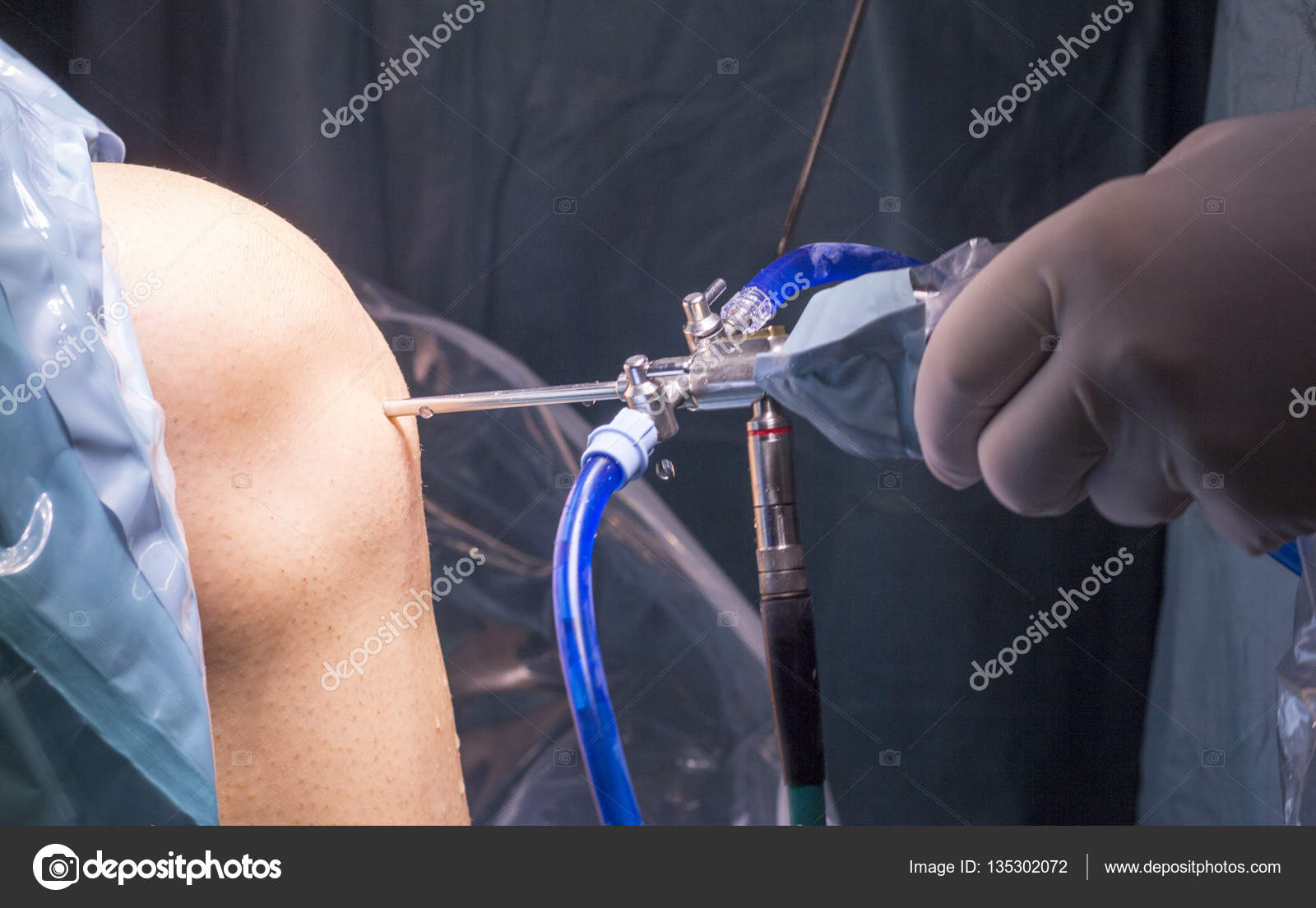
А ещё в брюшную полость обязательно вводится эндоскопический прибор с видеокамерой. На мониторе отлично видна патология, и операция проводится как под микроскопом.
Чтобы проводить манипуляции было безопасно для пациента и удобно для врача, брюшную стенку поднимают над органами как купол. Для этого в брюшную полость нагнетается углекислый газ — он инертный, поэтому не влияет на работу высокоточного электрического инструмента и не вреден для пациента. По завершении операции газ откачивается, брюшная стенка без последствий возвращается на законное место.
Лапароскопия подходит для удаления органов и опухолей
Если операция сопряжена с ликвидацией органа или опухоли, то крошечные проколы не становятся помехой. Ведь что аппендикс, что желчный пузырь в спавшемся состоянии представляют собой невесомые мешочки. Для их удаления из брюшной полости применяются мягкие полиэтиленовые ёмкости: врач помещает орган в ёмкость прямо в брюшной полости и затем аккуратно извлекает такую «посылку» через прокол.
Если речь идёт об удалении крупной опухоли размером с куриное яйцо или кулак, то образование также помещается в полиэтиленовый контейнер, но перед извлечением измельчается специальным аппаратом. Теперь его легко протащить сквозь маленький прокол. Так что, как видите, между величиной разреза и объёмом органа, который врач собирается удалить, нет прямой связи!
Лапароскопия — это быстрее, чем классическая операция
Интересный факт: выполнение, а затем ушивание большого разреза нередко занимает времени больше, чем само оперативное вмешательство. Если выбираем лапароскопию — автоматически сокращаем время операции.
«На то, чтобы только разрезать и ушить рану, может уйти минут 20. Это если пациент стандартных размеров. А чтобы произвести три-четыре прокола, нужна всего пара минут. Зашить их потом можно практически мгновенно», — делится опытом Юлия Александровна Пустыльняк, врач-хирург «Клиники Пасман».
Зашить их потом можно практически мгновенно», — делится опытом Юлия Александровна Пустыльняк, врач-хирург «Клиники Пасман».
К тому же при лапароскопической операции врачи не тратят время на сооружение красивых косметических швов: крошечный прокол, сшитый буквально парой стежков, и так гарантированно исчезнет без следа.
Лапароскопия — идеальная методика для пожилых и полных
Лапароскопию можно проводить у специфических пациентов, обладающих избыточной массой тела. Раньше пациентов с обильной подкожно-жировой клетчаткой оперировали практически вслепую, края раны при этом разводили крючками. Сейчас всё можно делать тонкими и прочными инструментами под видеоконтролем.
Пожилых пациентов с организмом, ослабленным возрастом, также предпочтительно оперировать лапароскопически — то есть очень бережно, без разрезов и сопряжённой с ними кровопотери, с минимальной дозой безопасного наркозного препарата.
Главный плюс лапароскопии — быстрое восстановление пациента
Трудоспособность после лапароскопических операций возвращается быстрее, чем после классических операций на брюшной полости. Уже на следующий день можно уйти домой, совсем скоро вернуться к тренировкам и бытовым обязанностям, выйти на работу, не теряя время и деньги.
Уже на следующий день можно уйти домой, совсем скоро вернуться к тренировкам и бытовым обязанностям, выйти на работу, не теряя время и деньги.
Занимайтесь в спортзале, играйте с детьми, летите в командировку — кто вспомнит, что у вас вообще была какая-то болезнь и операция?
«Чтобы понять, хорошо мы полечили больного или нет, в медицине используют такое понятие, как качество жизни. Врачи стараются ориентироваться на этот фактор при оказании помощи. При применении лапароскопической методики качество жизни человека оказывается гораздо выше, ведь радости жизни возвращаются намного быстрее», — сообщает хирург Пустыльняк.
Быстрому возвращению к нормальному ритму жизни способствуют несколько факторов:
- во время операции используется меньше наркозных препаратов. Лапароскопические операции короче классических, короче и наркоз. Значит, анестезия проходит легче;
- небольшая кровопотеря. Маленькие проколы почти не кровят, а высокоточные инструменты позволяют не задевать сосуды во время операции;
- аккуратные проколы всегда затягиваются быстрее любой раны.
 И следов не останется!
И следов не останется! - нет раны — нет боли. «Боль, которую пациент чувствует после операции, связана с болью в ране, – уточняет Юлия Пустыльняк. — Болит не орган, который мы прооперировали, а брюшная стенка в области разреза. Чем меньше разрез, тем меньше боль. При классической операции длина разреза минимум 10 сантиметров, при лапароскопии, если суммировать проколы, — сантиметра 3»;
- меньше требуется обезболивающих препаратов. Можно забыть о наркотических анальгетиках, которые серьёзно действуют на организм. После лапароскопии реально вообще не использовать обезболивающие!
- не нужно носить бандаж. Мало того, что бандаж ограничивает спектр движений, он ещё замедляет заживление: под бандажом кожа потеет, такая среда благоприятна для инфекций. При лапароскопии этого нет.
После любой лапароскопической операции на органах брюшной полости врачи рекомендуют как можно скорее возвращаться к обычной жизни. Поднять пациента с постели, заставить его ходить в тот же вечер — это не изощрённое издевательство над человеком, только что лежавшим на операционном столе, а единственный способ стать здоровым в сжатый срок.
Ранняя активизация позволяет профилактировать такие серьезные осложнения, как тромбозы лёгочных вен, пневмонию, развитие сердечной недостаточности. Занимаясь повседневными делами, пациент вентилирует лёгкие, заставляет кровь резво бежать по сосудам, активизирует иммунную систему, ускоряет заживление. Движение особенно важно для возрастных пациентов и пациентов с ожирением.
«Есть некоторые ограничения по физической нагрузке. Но если после классической операции придётся долго лежать и включаться в привычный режим по чуть-чуть, то после лапароскопии я рекомендую в первое время ограничить только очень тяжёлую работу — занятия с большими весами в спортзале, труд кладовщика или грузчика. А так уже через пару недель можете на пилатес отправиться, также я советую плавание», — говорит Юлия Александровна Пустыльняк.
А так уже через пару недель можете на пилатес отправиться, также я советую плавание», — говорит Юлия Александровна Пустыльняк.
После лапароскопии не бывает грыж
Оперативное лечение всегда считалось более серьёзным, чем, например, консервативная терапия. Это связано со страхом отложенных осложнений, ведь не так-то просто предсказать, как поведёт себя организм, в который вторглись со скальпелем.
Риски можно свести к минимуму, если строго соблюдать предписанный врачом режим. Но как же сложно это сделать, когда после операции, проведённой по классике с разрезами, врач требует целых три месяца не поднимать сумки, не убираться в доме, не делать всего того, что раньше вы делали на автомате! Можно лишь аккуратно перемещаться из точки в точку – для активного и деятельного человека это настоящая пытка.
Да и заживает всё гораздо медленнее: большой разрез по старым канонам делается на брюшной стенке вертикально и посередине — это удобно анатомически, но долго потом рубцуется из-за слабого кровоснабжения. Что в итоге? Грыжа. А это значит, что нужно снова оперироваться. Замкнутый круг.
Что в итоге? Грыжа. А это значит, что нужно снова оперироваться. Замкнутый круг.
Всего этого можно избежать, если изначально прибегнуть к лапароскопии. Почти моментальное восстановление и легализация физических нагрузок — у грыж нет никаких шансов.
Для врача лапароскопия нагляднее, чем открытая операция
Кажется, что классическая операция должна быть удобнее для врача: большой разрез позволяет хорошенько рассмотреть, что там у пациента внутри. Но всё ровно наоборот: лапароскопия с её крохотными проколами даёт более обширный обзор! Почему так?
При классической операции врач смотрит на открытое операционное поле только сверху, пользуясь общим освещением — пусть ярким, но всё же однонаправленным. Там, куда свет и взгляд не проникает, руководствоваться приходится тактильными ощущениями: увидеть орган сбоку или снизу физически невозможно. При этом работать приходится в глубине разверзнутой раны — а у пациентов с лишним весом и обилием подкожно-жировой клетчатки это особенно сложно.
Легко ли в такой ситуации заметить мелкую патологию, если она спряталась и пока не ощущается даже сверхчувствительными пальцами хирурга? Тот ещё вопрос.
Лапароскопическую методику хирурги зовут «длинный глаз»: видеокамера на кончике инструмента ныряет по желанию врача в любой прокол из четырёх. Можно заглянуть в самые отдалённые участки брюшной полости, выбрать какой угодно угол обзора, рассмотреть орган со всех сторон. И что самое главное — можно сделать это с многократным увеличением на мониторе и контролем малейших движений.
Под видеоконтролем легко работать на самых мелких структурах, таких, как желчные протоки. Исключать кровотечения, ведь каждый сосудик тут как на ладони и можно его обойти, не повредив. Добиваться абсолютной чистоты брюшной полости (а это, между прочим, жизненно важный вопрос), обнаружив и осушив оказавшиеся там жидкости.
Лапароскопия — это ещё и диагностика: два в одном!
Лапароскопия — это не только операция, но и диагностика. В случае острых заболеваний брюшной полости не всегда ясно, в чём причина: может, тут вообще не хирург должен стоять, а гинеколог или уролог. Проведение диагностической лапароскопии даёт точный ответ. В экстренной ситуации сразу наступает процесс лечения тем же лапароскопическим методом.
В случае острых заболеваний брюшной полости не всегда ясно, в чём причина: может, тут вообще не хирург должен стоять, а гинеколог или уролог. Проведение диагностической лапароскопии даёт точный ответ. В экстренной ситуации сразу наступает процесс лечения тем же лапароскопическим методом.
Лапароскопия избавляет врачей и пациентов от необходимости проведения диагностических лапаротомий — рассечений брюшной полости ради уточнения диагноза, поскольку бывали случаи, когда функциональные расстройства симулировали клинику острых случаев. Доктор понимал, что больного вскрыли зря, на брюшную стенку накладывался большой шов, и далее человека ждал долгий период реабилитации со всеми болями, осложнениями, ограничениями. Сейчас в случае проведения диагностических лапароскопий, если оказывается, что хирургической болезни нет, пациента отпускают домой уже на следующий день, проколы заживают молниеносно!
Вообще любая лапароскопическая операция всегда сопряжена с диагностикой, ведь врач даже при лёгком вмешательстве обязательно проведёт полную ревизию органов брюшной полости фактически под лупой. Иногда это позволяет обнаружить патологии, о которых доселе не было известно: болезни, протекающие бессимптомно, или образования на ранних стадиях. При помощи инструментов легко взять биопсию и понять, требует ли ситуация экстренных хирургических мер.
Иногда это позволяет обнаружить патологии, о которых доселе не было известно: болезни, протекающие бессимптомно, или образования на ранних стадиях. При помощи инструментов легко взять биопсию и понять, требует ли ситуация экстренных хирургических мер.
Хирурги «Клиники Пасман» успешно выполняют симультанные – смежные — операции на брюшной полости в дуэте с урологами и гинекологами: например, одновременно удаляют миому матки и лечат желчекаменную болезнь. При проведении аналогичного лечения традиционной техникой пришлось бы делать две операции с разрезами в разных местах, проводить два наркоза и оба раза тяжело восстанавливаться. Зачем — если можно сделать проще, лапароскопически!
Лапароскопия — это точно хирургия будущего
Лапароскопия считается золотым стандартом хирургии в отношении большинства видов операций на брюшной полости, включая удаление желчного пузыря, удаление аппендикса при остром и хроническом аппендиците, удаление доброкачественных образований и много другого.
А вот грыжи передней брюшной стенки пока часто оперируют по старинке, открытым путём, но, если вы нашли хирурга, который предложит вам лапароскопическое лечение, хватайтесь за этот шанс обеими руками. Ведь заживление большой раны после удаления грыжи — это всегда проблема, сопряжённая с образованием в послеоперационном периоде гематом и сером (скоплений жидкости) в области шва. При лапароскопической операции вы полностью защищены от таких осложнений, так что хирургия грыж, особенно с развитием технологии приживления сетчатых имплантатов, которую активно используют в «Клинике Пасман», тоже стремится к своему лапароскопическому эталону.
Традиционные методики с разрезами остаются в арсенале современных хирургов, но применять их стараются в исключительных случаях, взвесив все за и против.
Лапароскопия в диагностике распространенности рака яичников
Почему важно совершенствовать диагностику распространенности рака яичников?
Рак яичников – заболевание с высоким уровнем смертности. Многим женщинам (75%) диагноз ставят уже на поздней стадии, и 140000 женщин во всем мире ежегодно умирают от этого заболевания. Лечение состоит из циторедуктивной операции (удаления как можно большей части опухоли во время операции, называемой лапаротомией, — обычно через длинный вертикальный разрез на животе) и шести циклов химиотерапии. Порядок, в котором проводятся эти два вида лечения, зависит от распространенности заболевания и общего состояния здоровья пациентки. Цель хирургического вмешательства – удалить все видимые участки опухоли или хотя бы не оставить участков диаметром более 1 см. Когда, согласно диагностике, достичь этой цели невозможно, начальное лечение может состоять из трех циклов химиотерапии для того, чтобы сначала уменьшить опухоль; затем проводятся операция и дальнейшая химиотерапия до завершения курса из шести циклов.
Многим женщинам (75%) диагноз ставят уже на поздней стадии, и 140000 женщин во всем мире ежегодно умирают от этого заболевания. Лечение состоит из циторедуктивной операции (удаления как можно большей части опухоли во время операции, называемой лапаротомией, — обычно через длинный вертикальный разрез на животе) и шести циклов химиотерапии. Порядок, в котором проводятся эти два вида лечения, зависит от распространенности заболевания и общего состояния здоровья пациентки. Цель хирургического вмешательства – удалить все видимые участки опухоли или хотя бы не оставить участков диаметром более 1 см. Когда, согласно диагностике, достичь этой цели невозможно, начальное лечение может состоять из трех циклов химиотерапии для того, чтобы сначала уменьшить опухоль; затем проводятся операция и дальнейшая химиотерапия до завершения курса из шести циклов.
Для диагностики распространенности заболевания проводят физикальный осмотр, ультрасонографию, компьютерную томографию брюшной полости (КТ) и определение онкомаркеров в сыворотке крови. Неверный диагноз может привести к неудачной первичной операции по удалению опухоли.
Неверный диагноз может привести к неудачной первичной операции по удалению опухоли.
Какова цель этого обзора?
Целью этого обзора было выяснить, точно ли лапароскопия (операция через прокол с целью осмотра брюшной полости изнутри) прогнозирует то, может ли женщина быть успешно прооперирована для удаления всей видимой опухоли или хотя бы участков опухоли крупнее 1 см. Если это так, лапароскопия могла бы помочь избежать операции у женщин, лечение которых лучше было бы начать с химиотерапии.
Каковы основные результаты этого обзора?
В обзор включены 18 соответствующих исследований, 11 из которых были добавлены в этом обновлении. В них рассматривались 14 групп женщин. Лапароскопия для оценки распространенности заболевания в брюшной полости была проведена 1563 женщинам. В двух исследованиях был сделан вывод о том, что лапароскопия хорошо выявляла женщин, у которых оптимальная операция была невозможна (с остатками опухоли > 1 см после операции) (низкий уровень ложноположительных результатов для лапароскопии), и у всех женщин диагноз был верным.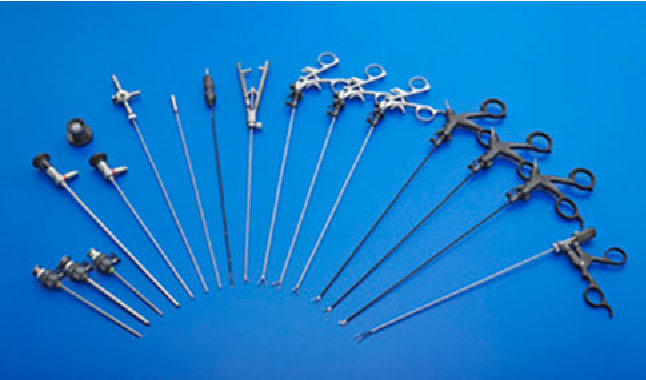 Однако, даже после лапароскопического подтверждения возможности оптимальной операции некоторым женщинам проводят субоптимальную операцию, при которой остаются опухолевые участки размером > 1 см. Из каждых 100 женщин, направленных на первичную операцию после лапароскопии, у 4-46 останутся видимые остаточные участки опухоли.
Однако, даже после лапароскопического подтверждения возможности оптимальной операции некоторым женщинам проводят субоптимальную операцию, при которой остаются опухолевые участки размером > 1 см. Из каждых 100 женщин, направленных на первичную операцию после лапароскопии, у 4-46 останутся видимые остаточные участки опухоли.
Насколько надежны результаты исследований в этом обзоре?
Ограничение этого обзора – то, что лишь в двух исследованиях диагностическая лапароскопия и последующая лапаротомия проводились у всех женщин. В других исследованиях лапаротомия проводилась лишь после лапароскопического подтверждения возможности удалить опухоль так, чтобы оставшиеся участки были < 1 см. Таким образом при лапароскопии верный диагноз не подтверждался, если прогнозировалось наличие остаточных опухолевых участков > 1 см, что называется систематической ошибкой (смещением) выявления.
К кому относятся результаты этого обзора?
В некоторые исследования в этом обзоре включались женщины, которые перенесли операцию по удалению опухоли после химиотерапии или при рецидиве. Однако преимущественно включались лишь женщины, у которых планировалась первичная операция. Таким образом, результаты, представленные в этом обзоре, применимы для всех женщин, которым запланирована первичная циторедуктивная операция.
Однако преимущественно включались лишь женщины, у которых планировалась первичная операция. Таким образом, результаты, представленные в этом обзоре, применимы для всех женщин, которым запланирована первичная циторедуктивная операция.
Какие выводы можно сделать из этого обзора?
Исследования в этом обзоре позволяют предположить, что при лапароскопии можно точно определить распространенность заболевания. При проведении после стандартной диагностики циторедуктивная операция оказывалась неудачной у меньшего числа женщин, а значит, меньшей была и смертность. Однако у некоторых женщин после лапаротомии будут оставаться опухолевые участки > 1 см.
Насколько актуален этот обзор?
Авторы обзора искали и использовали исследования, опубликованные с начала ведения баз данных до июля 2018 года.
Лапароскопическая холецистэктомия
Лапароскопическая холецистэктомия
Лапароскопическая холецистэктомия – это удаление желчного пузыря с использованием специальной лапароскопической техники и инструментов. Лапароскопическая операция удаления желчного пузыря относится к малоинвазивным и малотравматичным методам оперативного лечения. Преимущества этой операции заключаются в значительно меньших проявлениях болевого синдрома, отсутствии значимых послеоперационных рубцов, быстром восстановлении после операции, малой длительности (1-2 дня) госпитализации и быстрому (5-7 дней) возврату к привычному ритму жизни. Операция проводится через маленькие проколы размером 0.5 – 1.0 см. Как правило, делается 4 прокола, хотя количество и размер проколов может варьировать у разных пациентов.
Лапароскопическая операция удаления желчного пузыря относится к малоинвазивным и малотравматичным методам оперативного лечения. Преимущества этой операции заключаются в значительно меньших проявлениях болевого синдрома, отсутствии значимых послеоперационных рубцов, быстром восстановлении после операции, малой длительности (1-2 дня) госпитализации и быстрому (5-7 дней) возврату к привычному ритму жизни. Операция проводится через маленькие проколы размером 0.5 – 1.0 см. Как правило, делается 4 прокола, хотя количество и размер проколов может варьировать у разных пациентов.
Через прокол в околопупочной области в брюшную полость вводится видеокамера. Для поддержания внутрибрюшного давления на уровне 8-12 мм.рт.ст. в брюшную полость подается углекислый газ. При помощи инструментов особой конструкции производится наложение клипс на проток, соединяющий желчный пузырь и печеночный проток. Артерии, питающие желчный пузырь, также клипируются. После удаления желчного пузыря углекислый газ удаляется из брюшной полости. В животе оставляется дренаж, все раны зашиваются.
В животе оставляется дренаж, все раны зашиваются.
Почему операция необходима
Операция предотвращает развитие серьезных осложнений, которые могут потребовать экстренного оперативного вмешательства. Плановое оперативное лечение намного безопаснее и переносится пациентами легче, чем операции, проводимые по неотложным показаниям. Большинство пациентов после удаления желчного пузыря отмечают значительное улучшение самочувствия и избавляются от таких симптомов, как боли и тошнота.
Если не делать операцию
Камни в желчном пузыре являются наиболее частой причиной развития таких осложнений как гнойное воспаление желчного пузыря, воспаление поджелудочной железы и механическая желтуха. Сложность операций при этих заболеваниях возрастает во много раз и часто требует длительного стационарного лечения. Риск летального исхода при осложнениях желчнокаменной болезни превосходит в несколько раз риск развития любых послеоперационных осложнений при плановой операции.
Анестезия
Операция выполняется под общей анестезией. При возникновении каких-либо вопросов или сомнений в отношении анестезии необходимо проконсультироваться с анестезиологом.
Послеоперационный период
После операции пациент некоторое время остается под наблюдением анестезиолога, до окончания действия анестезии. После этого пациент переводится в палату. Большинство пациентов остается под наблюдением в стационаре в течение 48-72 часов после операции.
Болевые ощущения после операции
В первые несколько дней пациент может ощущать некоторые болевые ощущения в области послеоперационных ран, что может потребовать применения обезболивающих препаратов. Через 1-2 дня после операции боль должна значительно уменьшиться. Если этого не происходит, пациент должен сразу сообщить об этом своему врачу.
Диета и режим после операции
-
Через 2-3 часа после операции пациенту разрешается пить.
 На следующий день или через день после операции можно принимать легкую пищу. В течение нескольких месяцев после операции необходимо будет придерживаться специальной диеты
На следующий день или через день после операции можно принимать легкую пищу. В течение нескольких месяцев после операции необходимо будет придерживаться специальной диеты
-
Чем раньше пациент начнет вставать, тем меньше вероятность развития осложнений со стороны сердечно-сосудистой и дыхательной систем. При этом риск возникновения тромбофлебита также значительно уменьшается
-
Для предупреждения развития пневмонии будет необходимо проводить упражнения глубокого дыхания. 10 глубоких вдохов каждый час препятствует застою секрета бронхов в легких и улучшает циркуляцию воздуха
-
Курение в раннем послеоперационном периоде увеличивает риск развития воспалительных заболеваний в легких
-
Рекомендуется измерять температуру 2 раза в день в течение 5-7 дней
-
В течение недели после операции крайне не рекомендуется садиться за руль автомобиля
-
Восстановительный период обычно занимает 2-3 недели.
 Однако в течение 3 месяцев после операции нельзя поднимать тяжести весом больше 5 кг
Однако в течение 3 месяцев после операции нельзя поднимать тяжести весом больше 5 кг
Необходимые процедуры
Смена операционных повязок проводится на следующий день после операции. В дальнейшем перевязки производятся по мере необходимости. Швы обычно снимаются на 6-7 день после операции.
Необходимо немедленно сообщить своему врачу:
- если возникло кровотечение из операционной раны;
- появилась лихорадка и озноб;
- боль не уменьшается на фоне приема обезболивающих средств;
- появилось вздутие живота;
- есть покраснение, отек, усиление болей в области послеоперационных ран.
Преимущества лапароскопической холецистэктомии в ММЦ «СОГАЗ»:
- в клинике применяются современные методы диагностики, лечения и реабилитации;
- ориентация на малоинвазивное вмешательство;
- применение передового эндовидеохирургического оборудования;
- высочайшие требования к качеству работы;
- опытные и внимательные специалисты.

Записаться на консультацию хирурга можно, позвонив по телефону 8(812)406-88-88 или заполнив форму:
Лапароскопия миомы матки по ОМС: операция по удалению миомы
Операция по удалению миомы с сохранением матки через проколы брюшной стенки небольшого размера.
Лапароскопия — это лечебное или диагностическое вмешательство на органах брюшной полости. При лапароскопии оптическая трубка, передающая изображение на экран монитора — лапароскоп, вводится через троакар, который проходит через брюшную стенку. При необходимости выполнить какие-либо лечебные или диагностические манипуляции, через дополнительные троакары вводятся другие инструменты.
Лапароскопическая консервативная миомэктомия — это операция по удалению миомы с сохранением матки через проколы брюшной стенки небольшого размера.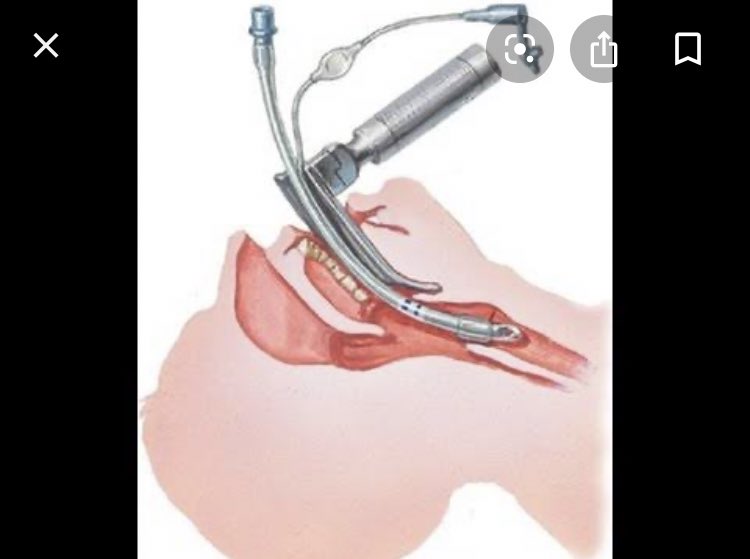 Такая операция предпочтительна для женщин, которые планируют беременность, и для женщин, желающих сохранить менструальную функцию. Техника лапароскопической миомэктомии в значительной мере зависит от размеров, локализации, наличия единичных или множественных узлов в матке.
Такая операция предпочтительна для женщин, которые планируют беременность, и для женщин, желающих сохранить менструальную функцию. Техника лапароскопической миомэктомии в значительной мере зависит от размеров, локализации, наличия единичных или множественных узлов в матке.
Лапароскопическая операция по удалению миомы матки отличается от традиционной хирургии в нескольких ключевых направлениях
- Во время лапароскопической операции хирург не смотрит в брюшную полость непосредственно через большой разрез поперек живота, а выполняет операцию, глядя на большой видеомонитор.
- Чтобы быть успешной сама операция и, особенно, ушивание матки, которая необходима во время лапароскопической миомэктомии, требуют большой зрительно-моторной координации и ловкости, а также знание анатомии области таза
- Процедура безопасна и эффективна, когда выполняется надлежащим образом, хорошо подготовленным специалистом. Процедура на самом деле сложная, поэтому к подготовке и соответствующему опыту врача, выполняющему её, предъявляются большие требования, чем при абдоминальной хирургии.

Консервативное удаление миомы проводят в четыре этапа:
- 1. Отсечение и вылущивание миоматозных узлов.
- 2. Восстановление дефектов миометрия – ушивание раны матки.
- 3. Извлечение миоматозных узлов.
- 4. Гемостаз и санация брюшной полости.
Показания к консервативной миомэктомии
- Размеры миомы матки 12 недель беременности и более у женщин репродуктивного возраста.
- Наличие хотя бы одного миоматозного узла диаметром более 3.5 см у женщин, планирующих беременность.
- Наличие миомы любых размеров при невынашивании беременности и бесплодии, если исключены другие причины этой проблемы.
- Миома, вызывающая кровотечения, из-за деформации полости и нарушения сократительной способности матки, что приводит к анемии у женщины репродуктивного возраста.
- Быстрый рост миомы — более 4 недель беременности за год.
- Синдром тазовых болей, возникающий в результате нарушения кровообращения в миоматозных узлах.

- Нарушение функции смежных органов (мочевого пузыря, кишечника) за счёт их механического сдавливания опухолью.
- Декомпенсация заболеваний сердечно-сосудистой и дыхательной системы, сахарный диабет, печеночная недостаточность, заболевания крови и некоторые другие заболевания. Для определения противопоказаний необходима консультация терапевта или специалиста соответствующего профиля.
- Злокачественные заболевания эндометрия и шейки матки. При подозрении на малигнизацию до операции необходимо оценить состояние органов при помощи онкоцитологии, но более информативна, конечно, биопсия.
- Выраженный спаечный процесс после ранее перенесенных операций, а также ожирение II-III степени являются относительными противопоказаниями.
- Проведение консервативной миомэктомии при множественной миоме матки требует взвешенного подхода из-за высокой частоты рецидивов (от 30% и выше), в то время, как при одиночных узлах не более 10-20 %.
Противопоказания к выполнению миомэктомии лапароскопическим доступом в определенной степени относительны и зависят от профилактики кровотечения во время операции и владения хирургом техникой эндоскопического шва. Несмотря на преимущества лапароскопического доступа, лечение «трудных» миом, которые имеют следующие характеристики: размеры более 7-8 см, расположены интерстициально с центрипетальным ростом, перишеечно, по задней стенке матки, интралигаментарно и в области ребра матки, ранее имело ограничения. Это было связано с высоким риском осложнений, таких как: кровотечение при выделении узла, вероятность конверсии (переход на традиционную операцию – с лапаротомией), формирование ненадежного рубца на матке вследствие плохой визуализации раны в условиях продолжающегося кровотечения и активного использования в таких условиях электрохирургии.
Для решения этой проблемы в клинике высоких медицинских технологий им. Н. И. Пирогова с 2010 года используется методика временной предоперационной эмболизации маточных артерий.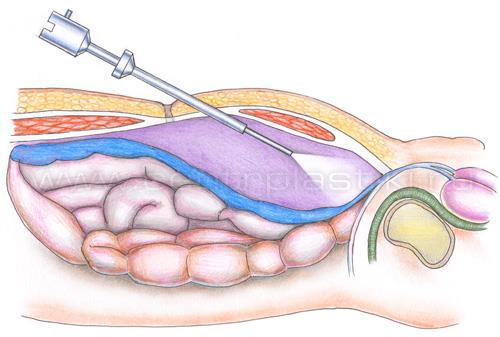 Благодаря этому нам удается решить проблемы стандартной техники лапароскопической миомэктомии: операция проводится без кровопотери, с минимальным электрохирургическим воздействием на миометрий, что позволяет выделить узел без травмы окружающих тканей и надежно ушить рану на матке в условиях хорошей визуализации. А это необходимо для последующей беременности и родов.
Благодаря этому нам удается решить проблемы стандартной техники лапароскопической миомэктомии: операция проводится без кровопотери, с минимальным электрохирургическим воздействием на миометрий, что позволяет выделить узел без травмы окружающих тканей и надежно ушить рану на матке в условиях хорошей визуализации. А это необходимо для последующей беременности и родов.
Послеоперационный период
После лапароскопических операций на коже живота остаются 4 разреза длиной 5 -10 мм. Пациенты с первого дня начинают вставать с постели и принимать жидкую пищу. Из стационара выписываются на 4 — 6 день. Необходимо отметить, что рубцы, остающиеся на матке после проведения такого рода хирургического вмешательства, требуют повышенного внимания при ведении беременности и родов у этих пациенток.
Лапароскопическая стерилизация. Цены на стерилизацтю собак и кошек лапароскопическим методом
Лапароскопическая стерилизация домашних животных давно заняла ведущую позицию в профессиональной среде и продолжает набирать популярность среди владельцев, в сравнении с классическим хирургическим методом кастрации самок. Эта процедура относится к разделу эндоскопической хирургии, которая является референтным направлением для нашего ветеринарного центра. В МВЦ «Пес и Кот» лапароскопическую стерилизацию проводят хирурги-эндоскописты с многолетним опытом, а также оборудован отдельный хирургический блок для проведения эндоскопических операций.
Эта процедура относится к разделу эндоскопической хирургии, которая является референтным направлением для нашего ветеринарного центра. В МВЦ «Пес и Кот» лапароскопическую стерилизацию проводят хирурги-эндоскописты с многолетним опытом, а также оборудован отдельный хирургический блок для проведения эндоскопических операций.ЧТО ТАКОЕ ЛАПАРОСКОПИЧЕСКАЯ СТЕРИЛИЗАЦИЯ СОБАК И КОШЕК
Лапароскопия – это наиболее щадящий метод стерилизации домашних питомцев. Суть метода: в брюшной полости делают 2-3 прокола, через которые вводят в брюшную полость оптику (видеокамеру) и специальные манипуляторы. Изображение в многократном увеличении выводится на экран, с помощью манипуляторов удаляют яичники (эта процедура называется лапароскопическая овариоэктомия) или яичники и матку ( = овариогистерэктомия). Таким же способом проводят кастрацию кобелей-крипторхов, у которых один или оба семенника находятся в брюшной полости.
В зависимости от вида, размера, состояния органов и индивидуальных особенностей вся процедура занимает от 15 до 40 минут.
СПРАВКА! После окончания операции животное переводят в отделение интенсивной терапии (стационар). Выход животного из наркоза должен проходить полностью под контролем врачей!
ПОДГОТОВКА К ОПЕРАЦИИ И ПОСЛЕОПЕРАЦИОННЫЙ УХОД
Как правило, лапароскопическая стерилизация – это плановая процедура для здоровых животных. В таких случаях рекомендуют стандартное предоперационное обследование: анализы крови (общий клинический, биохимический, коагулограмма) и скрининговое УЗИ сердца (ЭХОКГ). Данные рекомендации не зависят от вида, возраста и породы животного. В некоторых случаях врачи могут рекомендовать более развернутое обследование, например, расширенное УЗИ сердца, консультации отдельных специалистов, дополнительные диагностические исследования — например, это актуально, если ваш питомец находится в группе риска (определенные породы, возраст, прием гормональных контрацептивов в прошлом).
Также перед операцией необходимо соблюдать голодную диету 6-8 часов (не более, но и не менее). Указанные временные рамки позволят снизить риск аспирации вследствие рвоты (что возможно как на полный желудок, так и при длительном голодании).
Указанные временные рамки позволят снизить риск аспирации вследствие рвоты (что возможно как на полный желудок, так и при длительном голодании).
При поступлении в нашу клинику для проведения операции вы с питомцем попадаете на прием к хирургу, затем беседуете с анестезиологом, после чего животное поступает в стационар, и дальнейшая подготовка к стерилизации проводится уже индивидуально.
В нашем центре после стерилизации на животное надевают специальную попону, независимо от вида стерилизации (обычная или лапароскопическая). Более никакого ухода после этого вида операции не требуется. При выписке наши пациенты уже полностью пришли в себя, активны, им можно есть, пить и вести привычный образ жизни. Первую неделю рекомендован щадящий режим физических нагрузок, антибиотикотерапия и хирургические обработки, как правило, не требуются.
ПОДХОДЯЩИЙ ВОЗРАСТ ДЛЯ СТЕРИЛИЗАЦИИ
Во всем мире доказана польза препубертатной (ранней) кастрации. Долгие годы российские владельцы собак и кошек воспринимали раннюю стерилизацию «в штыки», однако последние несколько лет профессиональное мнение получает необходимую популярность.
Долгие годы российские владельцы собак и кошек воспринимали раннюю стерилизацию «в штыки», однако последние несколько лет профессиональное мнение получает необходимую популярность.
ВАЖНО! Многие владельцы продолжают считать, что кошке/собаке нужно хотя бы раз «родить для здоровья». Данное заблуждение ошибочно и даже опасно, так как даже однократные роды сильно изнашивают организм и меняют структуру и функционирование многих систем организма.
Итак, оптимальный возраст для проведения плановой стерилизации питомца – до наступления половой зрелости, до первой течки, то есть с 4х месяцев. В случае лапароскопической стерилизации рекомендованный возраст операции для кошек немного сдвигается – с 6 месяцев (это связано с техническими особенностями процедуры из-за размеров пациента).
Своевременная кастрация (стерилизация) – необходимое условие для сохранения здоровья домашнего питомца. Отказ от планового выполнения этой стандартной процедуры приводит, в подавляющем большинстве случаев, к нарушениям функционирования гормональной системы, к развитию воспалительных заболеваний внутренних половых органов, к злокачественному перерождению тканей молочных желез и прочим тяжелым проблемам со здоровьем у наших любимых питомцев.
ПРЕИМУЩЕСТВА И НЕДОСТАТКИ ПРОЦЕДУРЫ
Ограничение для проведения лапароскопической стерилизации по сути только одно – крайне малый вес пациента, что связано с техническими аспектами операции. Косвенно к недостаткам также можно отнести более высокую стоимость – это вызвано специальной квалификацией ветеринарного хирурга, а также дорогостоящим оборудованием.
А вот преимуществ у лапароскопической стерилизации множество:
- минимальная травма. Нет разреза, а значит мы не травмируем ткани пациента.
- минимальная боль. Этот пункт вытекает из предыдущего и имеет огромное значение для физического и психологического здоровья питомца!
- минимальный восстановительный период. Через 2-3 дня животные практически полностью восстанавливаются)
- отсутствие риска образования послеоперационной грыжи (наиболее частое осложнение при классических операциях на брюшной полости).
- нет необходимости обрабатывать послеоперационные швы ввиду их отсутствия.

- минимальный риск инфицирования, так как операция выполняется стерильными инструментами (многие из которых одноразовые), нет прямого контакта внутренних органов с окружающей средой.
- минимальная кровопотеря.
- максимальная визуализация: увеличенное изображение на мониторе позволяет хирурги полностью проконтролировать остаточное кровотечение и провести осмотр почти всех органов брюшной полости (часто таким образом мы можем увидеть патологию какого-либо органа на начальном этапе).
- возможность совместить стерилизацию с профилактической гастропексией!
СПРАВКА! Гастропексия – единственный метод профилактики заворота желудка. В США эта процедура является обязательной в служебном собаководстве. Рекомендована к проведению всем собакам крупных и гигантских пород.
Таким образом, лапароскопическая стерилизация собак и кошек является наиболее безопасным видом кастрации, полностью оправдывает свою стоимость и является методом выбора для наших питомцев.
Крепкого здоровья вам и вашим животным.
Желчнокаменная болезнь
Желчнокаменная болезнь (холелитиаз, ЖКБ) — многофакторное заболевание, характеризующееся образованием камней в желчевыводящих путях: желчном пузыре (холецистолитиаз), в протоках (холедохолитиаз).
Среди болезней органов пищеварения желчнокаменная болезнь встречается очень часто; в последние годы число больных желчнокаменной болезнью увеличивается в драматических пределах.
Нужно ли делать операцию? Что опаснее болеть ЖКБ или сделать операцию?
ЖКБ опасна для жизни своими осложнениями, которые могут развиться очень быстро — в считанные часы. Эти осложнения могут оказаться крайне тяжелыми и неизличимыми. Надежных медикаментозных методов лечения ЖКБ и предотвращения ее осложнений нет. Поэтому, в большинстве случаев при ЖКБ операция необходима. Необходима она даже если боли никогда не беспокоили пациента. Особенно она показана при наличии конкрементов небольшого диаметра 3-5 мм, которые наиболее опасны. Первый же приступ холецистита, панкреатита может закончиться летальным исходом.
Особенно она показана при наличии конкрементов небольшого диаметра 3-5 мм, которые наиболее опасны. Первый же приступ холецистита, панкреатита может закончиться летальным исходом.
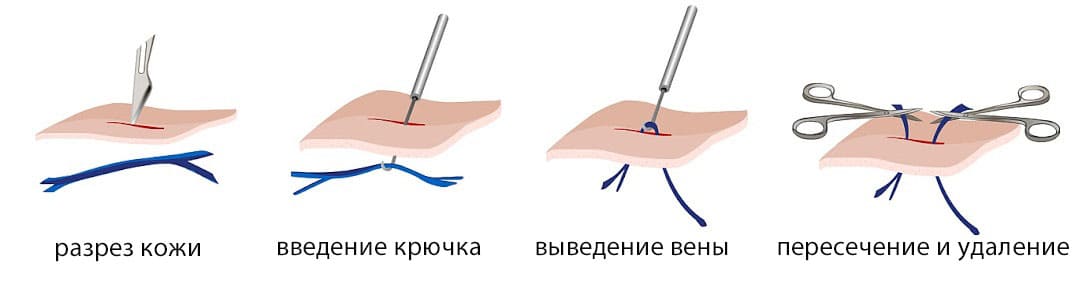
В настоящее время чаще всего используют два способа удаления желчного пузыря — традиционная холецистэктомия («старый» метод) и новая, менее травматичная методика — лапароскопическая холецистэктомия. В обоих случаях операция проходит под общим наркозом, по одной и той же принципиальной схеме удаляется весь желчный пузырь с камнями. При первом методе удаление желчного пузыря хирург осуществляет непосредственно вручную через разрез на брюшной стенке 15-20 см. При втором — специальными манипуляторами, лапароскопом и другими аппаратами через небольщие сантиметровые разрезы на брюшной стенке. В ходе операции осуществляется доступ в брюшную полость и целиком удаляется желчный пузырь вместе с находящимися в нем конкрементами. Эта операция называется — холецистэктомия. При этом желчный пузырь отделяется от печени и от общего печеночного протока. Пузырный проток и кровоснабжающие желчный пузырь кровеносные сосуды перевязывают и отсекают. Иногда к месту бывшего расположения желчного пузыря подводят дренажную трубочку которую выводят наружу через прокол на брюшной стенке в правом подреберье. По ней в первые сутки после операции из брюшной полости оттекает жидкость.
Пузырный проток и кровоснабжающие желчный пузырь кровеносные сосуды перевязывают и отсекают. Иногда к месту бывшего расположения желчного пузыря подводят дренажную трубочку которую выводят наружу через прокол на брюшной стенке в правом подреберье. По ней в первые сутки после операции из брюшной полости оттекает жидкость.
В нашей клинике операция выполняется лапароскопическим методом.
Метод лапароскопического удаления желчного пузыря основан на использовании уникальной современной медицинской техники, которая позволяет значительно уменьшить травматизацию тканей пациента, облегчает его состояние в послеоперационном периоде по сравнению с традиционной методикой. Суть этого метода заключается в следующем. Под общим наркозом брюшную полость надувают через прокол брюшной стенки специальной газовой смесью для создания полости с хорошим обзором и возможностью последующего введения аппаратов. На брюшной стенке, в правом подреберье и над пупком, делаются 4 сантиметровых разреза. Через них в брюшную полость вводят специальный аппарат в виде трубки (лапароскоп) оснащенный микровидеокамерой, которая передает изображение из брюшной полости на телевизор. Через другие проколы в брюшную полость вводят разные длинные микрохирургические инструменты-манипуляторы (ножницы, зажимы и т.д.), которыми и выполняется само оперативное вмешательство. Хирург манипулирует этими инструментами вне брюшной полости пациента, а ориентируется при этом на изображение в телевизоре. Удаление желчного пузыря протекает по обычной схеме. Он вместе с камнями извлекается из брюшной полости через один из разрезов (обычно у пупка). Маленькие разрезы позволяют свести к минимуму кровотечение и боль в послеоперационном периоде. Пациенты самостоятельно встают уже на первый день и могут быть отпущены домой на вторые сутки после операции. Быстрее восстанавливается функция кишечника. На вторые сутки разрешается питание. По сравнению с традиционным вмешательством через широкий доступ, уменьшается риск образования рубцовых сращений внутри брюшной полости после операции (т.н.спаек), послеоперационных грыж, нагноений и других осложнений. Послеоперационные рубцы практически не заметны через год после оперативного лечения.
Через них в брюшную полость вводят специальный аппарат в виде трубки (лапароскоп) оснащенный микровидеокамерой, которая передает изображение из брюшной полости на телевизор. Через другие проколы в брюшную полость вводят разные длинные микрохирургические инструменты-манипуляторы (ножницы, зажимы и т.д.), которыми и выполняется само оперативное вмешательство. Хирург манипулирует этими инструментами вне брюшной полости пациента, а ориентируется при этом на изображение в телевизоре. Удаление желчного пузыря протекает по обычной схеме. Он вместе с камнями извлекается из брюшной полости через один из разрезов (обычно у пупка). Маленькие разрезы позволяют свести к минимуму кровотечение и боль в послеоперационном периоде. Пациенты самостоятельно встают уже на первый день и могут быть отпущены домой на вторые сутки после операции. Быстрее восстанавливается функция кишечника. На вторые сутки разрешается питание. По сравнению с традиционным вмешательством через широкий доступ, уменьшается риск образования рубцовых сращений внутри брюшной полости после операции (т.н.спаек), послеоперационных грыж, нагноений и других осложнений. Послеоперационные рубцы практически не заметны через год после оперативного лечения.
Операция > Артроскопия колена
Название операции:
артроскопия коленного сустава
Когда показана операция?
Боли в колене, неясная предрасположенность к отекам, ограничение движения, потеря устойчивости, блокирования, зафиксированные на МРТ повреждения мениска, хрящей, крестообразной связки.
Операционная техника:
Выравнивание коленного сустава после введения специальной камеры через небольшой кожный разрез (так называемая «минимально-инвазивная хирургия»). За тот же сеанс возможно выравнивание, удаление или сшивание поврежденных частей мениска, лечение хрящевых повреждений или повреждений крестообразной связки.
Стационарное пребывание:
Операция, как правило, проводится амбулаторно или при перенесенных ранее болезнях и/или отсутствия домашнего ухода в условиях дневного стационара.
Послеоперационное лечение:
В зависимости от лечения возможно мгновенное или постепенное восстановление нагрузки. Дополнительно лечебная физкультура и профилактика тромбоза.
Коленный сустав является самым большим суставом человека; он образуется бедром, голенью и коленной чашечкой, которые покрыты хрящевым слоем. Эластичная ткань мениска служит увеличению поверхности прилегания и переносу силы между скользящими поверхностями бедра и голени. Передняя и задняя крестообразная связка, а также боковые связки в основном обеспечивают стабильность сустава. Повреждение структур внутри колена при остающейся нагрузке приводит, как правило, к преждевременному износу, так называемому артрозу.
Поэтому сегодня благодаря эндоскопическому методу операции, так называемой артроскопии, стремятся ликвидировать повреждения в колени, не раскрывая его при этом. Таким образом, может быть восстановлена или сохранена нормальная функция и физическая выносливость.
Когда показана эндоскопия коленного сустава?
Если в рамках несчастного случая или неудачного движения возникли боли с сопровождающим опуханием колена, то возникает подозрение на повреждение структур внутри колена, как, например, мениска, крестообразной связки или хрящей. При наличии износа сустава повреждения могут возникнуть и без внешних факторов. О повреждениях колена говорят боли, двигательные ограничения, блокирования или чувство неустойчивости.
Если же, несмотря на снятие нагрузки и бережное отношение, ослабление боли не происходит, то в большинстве случаев необходима эндоскопия коленного сустава. В неясных случаях диагноз может быть уточнен при помощи магнитно-резонанcной томографии.
Как проводится операция?
Хирургическое вмешательство происходит при частичном или полном наркозе и преимущественно бескровно. Через два небольших кожных разреза вводится камера и маленькие операционные инструменты, и изображение передается на монитор. Если присутствует разрыв доли мениска, то «поврежденная» часть, которая вызывает боль, удаляется маленькими режущими инструментами до возможно здоровой крепкой ткани. При определенных свежих формах разрыва возможно сшивание и тем самым полное сохранения мениска. Здесь применяются методы со специальными шовными анкерами и системами. Повреждения хряща могут также лечится различными методами. При разрыве крестообразной связки может быть проведена операция с аутогенной тканью сухожилий.
Как долго нужно оставаться в больнице?
Пребывание зависит от типа хирургического вмешательства. Как правило, эндоскопия коленного сустава проводится амбулаторно или с коротким пребыванием в стационаре. Это означает, что незадолго до операции Вы приходите в нашу клинику и возвращаетесь домой после операции в тот же день или на следующий день. Исходя из необходимого метода операции, лечение может продлиться в течение нескольких дней.
Предпосылкой для амбулаторной операции является гарантированный домашний уход со стороны родных или друзей. Прежние заболевания не должны влиять на функциональные способности, и, разумеется, домашний врач должен гарантировать послеоперационное лечение. Подготовка к операции происходит за несколько дней до нее и включает в себя наряду с обследованием, информацией об операции, изготовлением новыми рентгеновскими снимками и лабораторным контролем, также и беседу с анестезиологом.
Как выглядит послеоперационное лечение?
После операции особенно важной является лечебная физкультура с двигательными упражнениями, укреплением мышц и обучением ходьбе. Это применяется нами, чтобы гарантировать быстрое достижение функционирования суставов.
Если при разрыве мениска удаляется поврежденный участок, то часть нагрузки примерно на неделю необходимо перенести на костыли. На следующей неделе постепенно происходит возрастание нагрузки в зависимости от картины заболевания. Продолжительность нетрудоспособности составляет в этих случаях примерно две недели. Если сшивается мениск, лечатся хрящи или заменяется крестообразная связка, то наряду с ограничением движения из-за наложения шин может быть необходимой длительное время лишь частичная нагрузка или даже полное отсутствие нагрузки. В этот период для профилактики тромбоза необходимы инъекции гепарина.
Film «Arthroskopie Knie»
Quelle TV-Wartezimmer®
Gesellschaft für moderne Kommunikation
MSM GmbH & Co. KG
Поясничная пункция (спинномозговая пункция): цель, процедура, риски, результаты
Что такое спинномозговая пункция?
Одним из тестов на эпилепсию является спинномозговая пункция (также называемая люмбальной пункцией). Это процедура, при которой жидкость, окружающая спинной мозг (называемая спинномозговой жидкостью или спинномозговой жидкостью), отбирается через иглу и исследуется в лаборатории.
Почему выполняется спинномозговая пункция?
Спинальная пункция может быть выполнена для исключения таких инфекций, как менингит или энцефалит, как причины эпилептических припадков.
Помимо использования при эпилепсии, тестирование CSF может помочь в диагностике расстройств хронической воспалительной демиелинизирующей полинейропатии, центральной нервной системы, которые могут затрагивать головной, спинной мозг или их оболочки (мозговые оболочки). Менингит, рассеянный склероз, синдром Гийена-Барре или головные боли неизвестного происхождения — вот лишь несколько примеров.
ЦСЖ содержит глюкозу (сахар), белки и другие вещества, обнаруженные в крови. Исследование жидкости покажет количество и типы лейкоцитов, уровень глюкозы, типы и уровни белков, а также наличие бактерий, грибков или аномальных клеток.
Продолжение
Спинную пункцию также можно выполнить для:
- Измерения давления вокруг головного и спинного мозга
- Для снятия давления в голове
- Для проведения спинномозговой анестезии
- Ввести краситель для рентгенодиагностического исследования
- Лекарства для инъекций (например, баклофен)
ПРИМЕЧАНИЕ: Тестирование спинномозговой жидкости может не потребоваться, если процедура спинномозговой пункции выполняется для введения лекарства.
Чего ожидать во время спинномозговой пункции
Подготовка к спинномозговой пункции
- Соблюдайте свой регулярный график приема пищи.Перед тестом нет ограничений в диете или жидкости.
- Обратитесь к врачу за конкретными рекомендациями по прекращению употребления алкоголя, препаратов аспирина и разжижающих кровь препаратов перед процедурой.
- Сообщите своему врачу, если у вас аллергия на латекс или какие-либо лекарства.
- Пожалуйста, позаботьтесь о транспортировке, так как вам не следует садиться за руль сразу после теста.
Описание процедуры
Вы либо лягте на бок, подтянув колени как можно ближе к груди, а подбородок к груди, либо сядете, положив руки и голову на стол.После очистки спины антисептиком вокруг этой области будут помещены стерильные салфетки (называемые простынями). Местный анестетик (обезболивающее) будет введен в область вашей спины. Вы можете почувствовать легкое жжение. Когда эта область онемеет, в поясницу между двумя поясничными позвонками вводят полую иглу. Иногда это вызывает чувство давления. В спинномозговой канал будет введен перфоратор и будет собрана жидкость или будет введено лекарство. Во время теста игла не касается спинного мозга.Вы можете почувствовать дискомфорт или небольшую головную боль. Игла будет удалена после того, как будет введено лекарство или будет удалена жидкость. На эту область накладывается небольшая повязка. Образец крови будет взят из вены на руке и исследован вместе с спинномозговой жидкостью в лаборатории. Если процедура проводится для введения лекарства, анализ крови не может быть взят.
Продолжение
Побочные эффекты и риски спинномозговой пункции
- Примерно у 10–20% людей возникает головная боль в позвоночнике (которая усиливается в положении сидя или стоя).
- Риск заражения крайне низок.
- Иногда прокалывается небольшой кровеносный сосуд, вызывая кровянистые выделения. Никакого лечения не требуется.
- Процедура обычно безболезненна, но могут ощущаться кратковременные приступы боли, если игла задевает нервную ткань.
Уход после спинномозговой пункции
- После завершения спинномозговой пункции вам будет предложено лечь ровно (время, проведенное после пункции, будет варьироваться в зависимости от того, почему вы прошли процедуру).Медсестра обсудит с вами инструкции после процедуры и предоставит вам инструкции в письменной форме.
- Избегайте физических нагрузок в течение дня или около того после люмбальной пункции.
- Если у вас болит голова, как можно больше лягте и пейте много жидкости. Если головная боль не проходит, обратитесь к своему врачу.
- Выпейте 2 1/2 литра жидкости в день спинномозговой пункции и на следующий день (независимо от головной боли).
Вам следует обратиться к своему лечащему врачу, чтобы сообщить ему, что вы прошли процедуру и ожидаете результатов.
Когда обращаться к врачу после спинномозговой пункции
Немедленно позвоните своему врачу, если после спинномозговой пункции:
- Вы заметили необычный дренаж, включая кровянистые выделения, в месте прокола
- У вас поднялась температура
- Ваша головная боль не проходит
- Ваши болевые симптомы ухудшаются
Что такое спинномозговая пункция?
Обзор
Люмбальная пункция (LP), также называемая спинномозговой пункцией, представляет собой инвазивную амбулаторную процедуру, используемую для удаления образца спинномозговой жидкости (CSF) из субарахноидального пространства позвоночника.(Этот тест аналогичен анализу крови, при котором игла вводится в артерию для сбора крови для анализа.)
Как работает люмбальная пункция?
Ваш головной и спинной мозг окружен и омывается прозрачной жидкостью, называемой спинномозговой жидкостью (CSF). Эта жидкость вырабатывается в желудочках головного мозга и циркулирует через субарахноидальное пространство головного и спинного мозга (см. Анатомия позвоночника).
Во время люмбальной пункции полая игла вводится через кожу в пояснице.Игла проходит между позвонками в позвоночный канал. Люмбальная пункция может быть применена к:
- собрать спинномозговую жидкость для тестирования на выявление заболеваний
- измерить давление спинномозговой жидкости для обнаружения гидроцефалии
- доставляет контрастный краситель в позвоночный канал во время миелограммы
- доставляет обезболивающие в спинной мозг
- лечить / снимать гидроцефалию
- контролировать давление спинномозговой жидкости и расслаблять мозг во время операции
Что показывает люмбальная пункция?
В CSF можно обнаружить множество условий, включая:
- Инфекция оболочек, окружающих головной и спинной мозг (менингит)
- кровотечение (субарахноидальное кровоизлияние, инсульт)
- Инфекция вирусная (энцефалит)
,00- опухоли (лимфома, рак)
- аутоиммунные заболевания, такие как рассеянный склероз
В дополнение к тестированию на аномальные клетки можно измерить давление в спинномозговой жидкости, чтобы определить, есть ли у вас состояние, называемое гидроцефалией.Нормальное давление спинномозговой жидкости составляет от 70 до 180 мм.
Кто проводит тест?
Этот тест проводится врачом в офисе или в больнице.
Как мне подготовиться к тесту?
В день экзамена вы можете съесть обычный завтрак. Перед тестом вас попросят переодеться в больничную одежду, и вам в руку введут внутривенную (IV) трубку. Врач или медсестра обсудят с вами тест, объяснят риски, ответят на любые вопросы и попросят вас подписать формы согласия.Перед процедурой вы можете получить мягкое седативное средство, внутривенные жидкости или дополнительные лекарства.
Что происходит во время теста?
Хотя сбор жидкости занимает всего несколько минут, весь тест занимает около 20 минут.
Шаг 1. Подготовьте пациента
Вам могут дать успокаивающее средство, чтобы вызвать сонливость и расслабление. В палате будут врач и хотя бы один ассистент. Вы будете лежать на боку, подтянув колени к груди так, чтобы ваш позвоночник был изогнут; в некоторых случаях вы можете сесть на стол и вместо этого наклониться вперед на подушки.После очистки спины охлаждающим антисептиком врач обезболит тот участок нижней части спины, где будет введена игла. Это может вызвать кратковременное покалывание.
Шаг 2: вставьте иглу
Затем в позвоночный канал между третьим и четвертым поясничными позвонками вводится полая игла (рис. 1). Игла не касается нервов спинного мозга. Ваш врач соберет от 5 до 20 мл спинномозговой жидкости в 2–4 пробирки.
Вы, вероятно, почувствуете давление при введении иглы, а некоторые люди почувствуют резкое покалывание, когда игла пройдет через защитный слой твердой мозговой оболочки, окружающий спинной мозг. Хотя вы можете почувствовать некоторый дискомфорт, важно лежать неподвижно. Сообщите своему врачу, если вы чувствуете боль.
Шаг 3. Измерьте давление спинномозговой жидкости (необязательно)
Вам будет предложено выпрямить ноги, чтобы снизить давление в брюшной полости и повысить давление спинномозговой жидкости.Игла прикрепляется к измерителю, и измеряется давление в позвоночном канале.
Шаг 4: вставьте поясничный дренаж (необязательно)
В случаях гидроцефалии можно ввести катетер для непрерывного удаления спинномозговой жидкости и снятия давления на мозг.
Что происходит после теста?
Врач надавит на место прокола, затем наложит повязку. Вам нужно будет отдохнуть в постели не менее часа и избегать физических нагрузок в течение как минимум 24 часов.Вы также должны пить много жидкости. Сообщите своему врачу, если из места прокола вытекает кровь или жидкость.
Какие риски?
Люмбальная пункция безопасна для большинства людей. У некоторых людей возникает сильная головная боль, известная как «головная боль в позвоночнике», вызванная утечкой спинномозговой жидкости.
Редкие осложнения включают боль в спине или ноге, случайную пункцию спинного мозга, кровотечение в позвоночный канал и грыжу головного мозга, вызванную внезапным снижением давления спинномозговой жидкости.
Как мне получить результаты теста?
Врач получит немедленную информацию по цвету спинномозговой жидкости, которая обычно прозрачна. Красноватый цвет указывает на кровотечение или субарахноидальное кровоизлияние. Мутный или желтоватый цвет указывает на инфекцию, возможно, на менингит. Тщательный лабораторный анализ позволит обнаружить такие вещества, как антитела, кровь, сахар, бактерии, раковые клетки и избыток белка или лейкоцитов. Результаты лабораторных анализов могут занять больше времени и будут обсуждены с вами после завершения.
Источники
Если у вас есть дополнительные вопросы об этом диагностическом тесте, обратитесь к врачу, который назначил этот тест.
паутинная оболочка: одна из трех оболочек, окружающих головной и спинной мозг; средняя перепончатая перепонка.
спинномозговая жидкость (CSF): прозрачная жидкость, вырабатываемая сосудистым сплетением в желудочках головного мозга, которое омывает головной и спинной мозг, обеспечивая им поддержку и плавучесть для защиты от травм.
кровоизлияние: внешняя или внутренняя потеря крови из поврежденных кровеносных сосудов. Кровотечение останавливается свертыванием крови.
гидроцефалия: аномальное скопление спинномозговой жидкости, обычно вызванное закупоркой желудочковой системы головного мозга. Повышенное внутричерепное давление может сдавливать и повреждать ткани головного мозга. Также называется «вода в мозгу».
мозговые оболочки: три оболочки (мягкая мозговая оболочка, паутинная оболочка и твердая мозговая оболочка), которые окружают головной и спинной мозг.
менингит: Инфекция и воспаление мозговых оболочек, окружающих головной и спинной мозг, вызванные бактериями или вирусами.
субарахноидальное пространство: пространство между мягкой мозговой оболочкой и паутинной оболочкой головного и спинного мозга, которое содержит спинномозговую жидкость (ЦСЖ).
позвоночный канал: полое пространство внутри костных позвонков позвоночника, через которое проходит спинной мозг.
обновлено: 4.Отзыв (2018)
: Томас Бергер, доктор медицины, клиника Мэйфилд, Цинциннати, Огайо
Сертифицированная медицинская информация Mayfield материалов написаны и разработаны клиникой Mayfield Clinic. Мы соблюдаем стандарт HONcode в отношении достоверной информации о здоровье. Эта информация не предназначена для замены медицинских рекомендаций вашего поставщика медицинских услуг.
Что происходит при люмбальной пункции (спинномозговой пункции)? — InformedHealth.org
Во время люмбальной пункции (также известной как спинномозговая пункция) небольшое количество спинномозговой жидкости (CSF) извлекается из спинномозгового (позвоночного) канала с помощью специальной иглы.Эта жидкость окружает головной и спинной мозг, действуя как амортизатор. После извлечения спинномозговая жидкость анализируется в лаборатории. Это может помочь обнаружить заболевания головного и спинного мозга.
Когда выполняются люмбальные пункции?
Люмбальные проколы могут быть полезны при попытке подтвердить или исключить следующие состояния:
Менингит (воспаление оболочек головного и спинного мозга)
Энцефалит (воспаление самой ткани головного мозга)
Кровотечение в головном мозге
Деменция
Миелит (воспаление спинного мозга)
Лейкемия (рак крови)
Аутоиммунные заболевания, такие как рассеянный склероз
Пункции также могут использоваться для лечения: например, лекарства, такие как местные анестетики, антибиотики или лекарства от рака, можно вводить через иглу для поясничной пункции.Это позволяет лекарству попадать в нервную систему напрямую, а не через кровоток. Такое применение местных анестетиков называется спинальной анестезией.- Deutsche Gesellschaft für Neurologie (DGN). Diagnostik und Therapie des postpunktionellen und spontanen Liquorunterdruck-Syndroms. S1-Leitlinie. Сентябрь 2012 г. (AWMF-Leitlinien; Volume 030 — 113).
Mattle H, Mumenthaler M. Neurologie. Штутгарт: Тиме; 2012.
Petereit HF, Wick M. Liquordiagnostik: Leitlinien und Methodenkatalog der Deutschen Gesellschaft für Liquordiagnostik und Klinische Neurochemie, Гейдельберг: Springer; 2007 г.
Reiber H, Liquordiagnostik. В: Томас Л. Труда и диагностика. TH Books Verlagsgesellschaft. Франкфурт; 2005.
Zettl U, Klinische Liquordiagnostik. Берлин: Де Грюйтер. 2009.
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения.Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты можешь найти подробное описание того, как наша информация о здоровье создается и обновляется в наши методы.
- Забрать образец спинномозговой жидкости для анализа в лаборатории
- измерить давление жидкости в позвоночном канале
- Удалите немного спинномозговой жидкости для снижения давления в позвоночном канале
- вводит химиотерапевтические препараты, контрастное вещество или другие лекарства в спинномозговую жидкость.
- небольшое количество жидкости может быть выбрано через иглу для тестирования в лаборатории
- Спинномозговая жидкость может быть удалена для снятия давления в позвоночном канале
- Химиотерапия или другие лекарства могут быть введены в позвоночный канал в соответствии с предписаниями врача
- После рентгенологического исследования в теле пациента не остается радиации. Рентген
- обычно не имеет побочных эффектов в типичном диагностическом диапазоне для этого исследования.
- Любая процедура, при которой проникают кожные покровы, сопряжена с риском инфицирования. Вероятность заражения, требующего лечения антибиотиками, составляет менее одного случая на 1000.
- Существует риск кровотечения (эпидуральная гематома или субарахноидальное кровоизлияние) после люмбальной пункции.
- В редких случаях компрессия или грыжа ствола мозга может возникнуть после люмбальной пункции из-за повышенного внутричерепного давления и наличия опухоли головного мозга или другого поражения. КТ или МРТ, выполненные перед процедурой, помогают определить, есть ли повышенное внутричерепное давление до поясничной пункции.
- Всегда есть небольшая вероятность рака из-за чрезмерного воздействия радиации. Однако польза от точного диагноза намного превышает риск.
- Женщинам следует всегда сообщать своему врачу или рентгенологу, если есть вероятность, что они беременны. См. Страницу «Безопасность при рентгенографии, интервенционной радиологии и процедурах ядерной медицины» для получения дополнительной информации о беременности и рентгеновских лучах.
- Общий вид: ЦСЖ обычно прозрачная и бесцветная, как вода.Мутная спинномозговая жидкость или кровь в образце могут указывать на инфекцию или другую проблему.
- Количество клеток: Сюда входит количество и тип лейкоцитов. Слишком много лейкоцитов указывает на инфекцию.
- Белок: Большое количество белка в спинномозговой жидкости может указывать на инфекцию или другие заболевания.
- Глюкоза: При бактериальных инфекциях центральной нервной системы уровень глюкозы в спинномозговой жидкости иногда бывает низким.
- Головная боль: После люмбальной пункции пациенту рекомендуется полежать несколько часов и выпить много жидкости, что может помочь остановить начало головной боли. Младенцам этого делать не нужно. Однако, если у вашего ребенка болит голова, обычно помогает парацетамол или другое обезболивающее, не содержащее аспирина. Если головная боль не проходит более 2 дней, обратитесь к врачу.
- Инфекция: В редких случаях заражение может произойти, если бактерии попадают в кожу во время прокола.Это очень редко, потому что врачи всегда используют стерильные методы для проведения теста.
- Кровотечение: Если небольшой кровеносный сосуд под кожей порезан во время спинномозговой пункции, возможно кровотечение.
- взятия пробы жидкости из спинного мозга (спинномозговой жидкости) или измерения давления жидкости — для диагностики состояния
- инъекций лекарств — таких как обезболивающие, антибиотики или химиотерапия
- ввести спинальный анестетик (эпидуральную анестезию) — чтобы обезболить нижнюю часть тела перед операцией
- Удалите немного жидкости для снижения давления в черепе или позвоночнике
- вам могут сделать компьютерную томографию или магнитно-резонансную томографию — чтобы убедиться, что вам нужна люмбальная пункция, и что один из них безопасен.
- Сообщите в больницу, если вы берете кровь. — разжижающие лекарства (антикоагулянты) — такие как варфарин
- вы можете есть, пить и принимать лекарства как обычно
- вам будет предложено подписать форму согласия
- , которая обычно вам понадобится раздеться и переодеться в больничную одежду перед процедурой — вы также можете воспользоваться туалетом
- Очистит вашу кожу и обезболит местный анестетик (во время процедуры вы будете бодрствовать).Детям также можно дать лекарство, чтобы помочь им расслабиться и не двигаться.
- Введите тонкую иглу через кожу между двумя костями в нижней части позвоночника. Это не должно быть болезненным, но вы можете почувствовать некоторое давление.
- По окончании процедуры удалите иглу и наложите небольшой пластырь или повязку.
- головные боли, которые могут длиться до недели — в больнице вам дадут обезболивающие, если они вам понадобятся
- Отек и боль в пояснице в месте введения иглы — это должен поправиться сам по себе через несколько дней и обычно не о чем беспокоиться
Пейте много жидкости
принимать обезболивающие, например парацетамол
лечь вместо того, чтобы сидеть прямо
попробуйте напитки, содержащие кофеин, такие как кофе, чай или кола — некоторые люди считают, что это помогает облегчить головную боль
самостоятельно снимите повязку или гипс на следующий день
- у вас сильные головные боли или они не проходят
- вы чувствуете себя или болеете
- у вас очень высокая температура или вы чувствуете жар и дрожь
- больно смотреть на яркий свет
- опухоль в спине продолжается в течение более чем нескольких дней или продолжает ухудшаться
- вы видите кровь или прозрачную жидкость, вытекающую из вашей спины
- Сильная боль:
- всегда рядом и так плохо, что трудно думать или говорить
- ты не можешь спать
- очень трудно двигаться, вставать с постели, сходить в ванную, умываться или одеваться
- Умеренная боль:
- всегда рядом
- затрудняет концентрацию или сон
- вы можете встать, умыться или одеться
- Слабая боль:
- приходит и уходит
- раздражает, но не мешает вам заниматься такими вещами, как работа
Что нужно сделать, чтобы подготовиться?
Перед проведением люмбальной пункции врач проверит, нормально ли свертывается у вас кровь. Это важно для предотвращения кровотечения, которое может повредить нервы вокруг места введения. Если вы принимаете лекарства, влияющие на свертываемость крови, сообщите об этом своему врачу.
Иногда врач проверяет ваше внутричерепное (мозговое) давление, чтобы убедиться, что оно не слишком высокое. Обычно это делается путем исследования глазного дна (задней части глаза) или, что реже, путем рентгеновского исследования головного мозга (компьютерная томография черепа, ККТ).
Если это не чрезвычайная ситуация, вы должны быть проинформированы о цели процедуры и любых связанных с ней рисках по крайней мере за один день.
Что включает в себя процедура?
Люмбальные пункции обычно делают в больницах, но в настоящее время некоторые неврологи выполняют их в своей практике амбулаторно.Врач вводит тонкую полую иглу в нижнюю часть поясничного отдела позвоночника, обычно между 3-м и 4-м или 4-м и 5-м поясничными позвонками. Остистые отростки этих позвонков в нижней части позвоночника легко прощупываются через кожу. Чтобы было достаточно места для иглы, позвонки должны быть максимально раздвинуты, поэтому пациента просят наклониться вперед. Самый простой способ сделать это — выгнуть спину вперед, сидя или лежа на бок.
Кожа вокруг места введения дезинфицируется и обезболивается под местной анестезией.Вставив иглу между двумя позвонками, врач проталкивает ее примерно на три-четыре сантиметра в сторону спинного мозга. Затем спинномозговая жидкость автоматически перетекает через полую иглу в стерильный контейнер. Обычно собирают от 10 до 15 миллилитров жидкости. Затем иглу осторожно удаляют, а место введения покрывают повязкой, слегка надавливая на нее, чтобы рана быстрее зажила. В общей сложности люмбальная пункция занимает около 15 минут.
После этого важно полежать не менее часа, отдохнуть около 24 часов и выпить много жидкости.Через несколько часов ваш врач осмотрит место введения и проверит, можете ли вы двигать ногами. Это делается в том случае, если кровотечение из позвоночного канала давит на нервы. После люмбальной пункции вы обычно останетесь в больнице или будете практиковаться не менее одного часа, но чаще до четырех часов, в зависимости от того, сколько спинномозговой жидкости было извлечено и использовалась ли пункция для лечения.
Люмбальная пункция в поясничном (поясничном) отделе позвоночника
Что можно узнать при люмбальной пункции?
Анализируется цвет спинномозговой жидкости (ЦСЖ) и ее отдельных компонентов.СМЖ обычно прозрачна как вода. Окрашенная в кровь или мутная спинномозговая жидкость может быть признаком кровотечения или воспаления в головном мозге. Любые изменения количества клеток в спинномозговой жидкости или состава его компонентов (например, белков, глюкозы и лактата) проверяются в лаборатории. ЦСЖ также проверяется на наличие бактерий, вызывающих менингит, или белков, которые могут быть признаком некоторых типов деменции.
Какие риски?
Серьезные осложнения этой процедуры возникают редко.Спинномозговой канал в нижней части поясничного отдела позвоночника содержит жидкость только потому, что спинной мозг заканчивается дальше вверх. Это означает, что нельзя повредить спинной мозг в области поясничного отдела позвоночника.
Вы можете на короткое время почувствовать некоторую боль, когда вводится игла или если игла касается нервного корешка глубже в ткани. Боль затем перейдет в ногу, но сразу же исчезнет.
Через несколько часов или даже дней после люмбальной пункции у вас могут возникнуть головные боли, тошнота, учащенное сердцебиение или низкое кровяное давление.Это известно как «головная боль после люмбальной пункции». Но эти последствия обычно проходят сами по себе примерно через пять дней. Головные боли обычно проходят, когда вы ложитесь.
В очень редких случаях после люмбальной пункции могут возникнуть воспаления, кровотечения или другие осложнения, требующие лечения в стационаре.
Люмбальные проколы не следует выполнять, если кожа в месте введения воспалена, если внутричерепное давление слишком высокое или существует повышенный риск кровотечения.
Источники
Поясничная пункция (спинномозговая пункция)
При люмбальной пункции используется тонкая полая игла и специальная форма рентгена в реальном времени, называемая рентгеноскопией, для удаления небольшого количества спинномозговой жидкости для лабораторного анализа.Его также можно использовать для введения инъекции химиотерапии или другого лекарства в нижний отдел позвоночного канала.
Ваш врач проинструктирует вас, как подготовиться, включая любые изменения в вашем графике приема лекарств. Сообщите своему врачу, если есть вероятность, что вы беременны, и обсудите любые недавние заболевания, состояния здоровья, аллергии и лекарства, которые вы принимаете, включая травяные добавки, разжижители крови, аспирин или другие болеутоляющие средства. Вам могут посоветовать прекратить прием аспирина, нестероидных противовоспалительных препаратов (НПВП) или антикоагулянтов за несколько дней до процедуры.Вам могут запретить есть и пить после полуночи перед процедурой. Оставьте украшения дома и носите свободную удобную одежду. Вас могут попросить надеть платье.
Что такое люмбальная пункция?
Люмбальная пункция (также называемая спинномозговой пункцией) — это минимально инвазивный диагностический тест с визуализацией, который включает удаление небольшого количества спинномозговой жидкости (CSF) — жидкости, окружающей головной и спинной мозг, — или инъекцию лекарство или другое вещество в поясничную (или нижнюю) область позвоночного канала.
CSF выполняет несколько важных функций в центральной нервной системе. Он защищает головной и спинной мозг от шока и помогает поддерживать постоянное давление внутри черепа. CSF также доставляет питательные вещества в мозг и уносит продукты жизнедеятельности в кровоток. Исследования спинномозговой жидкости могут быть полезны при диагностике состояний нервной системы, таких как менингит, кровотечение и рассеянный склероз.
вверх страницы
Каковы наиболее распространенные способы использования этой процедуры?
Люмбальная пункция обычно выполняется по:
Процедура люмбальной пункции помогает врачам поставить диагноз:
вверх страницы
Как мне подготовиться?
Перед процедурой у вас может быть проведен анализ крови, чтобы определить, насколько хорошо работают ваши почки и нормально ли свертывается ваша кровь.
Этот тест также поможет обнаружить признаки повышенного внутричерепного давления, которые следует обнаружить до выполнения люмбальной пункции с помощью компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).Вы также можете пройти компьютерную томографию перед люмбальной пункцией, чтобы определить, есть ли аномальный отек в мозгу и / или вокруг него, называемый гидроцефалией.
Вы должны сообщать своему врачу обо всех лекарствах, которые вы принимаете, включая травяные добавки, и если у вас есть какие-либо аллергии, особенно на местные анестетики или на общую анестезию. Ваш врач может посоветовать вам прекратить прием аспирина, нестероидных противовоспалительных препаратов (НПВП) или разжижителя крови в течение определенного периода времени перед процедурой.
Вам следует сообщить своему врачу, если вы принимаете препараты, разжижающие кровь, такие как варфарин (Coumadin®), Pradaxa®, Heparin®, Lovenox®, клопидогрель (Plavix®) и безрецептурные обезболивающие, такие как аспирин, ибупрофен или напроксен.
Расскажите своему врачу о недавних заболеваниях или других заболеваниях.
Скорее всего, вас попросят ничего не есть и не пить после полуночи перед процедурой. Ваш врач скажет вам, какие лекарства вы можете принимать утром.
Запланируйте, чтобы кто-нибудь отвез вас домой после процедуры.
Вам дадут халат, который вы наденете во время процедуры.
Женщинам следует всегда сообщать своему врачу и рентгенологу, если есть вероятность, что они беременны. Многие визуализационные тесты не проводятся во время беременности, чтобы не подвергать плод воздействию радиации. Если рентгеновский снимок необходим, будут приняты меры, чтобы свести к минимуму радиационное воздействие на ребенка. Дополнительную информацию о беременности и рентгеновских лучах см. На странице «Безопасность».
Если вашему ребенку сделали люмбальную пункцию, вы можете оставаться в комнате во время процедуры.
вверх страницы
Как выглядит оборудование?
Оборудование, обычно используемое для этого обследования, состоит из рентгенографического стола, одной или двух рентгеновских трубок и телевизионного монитора, который находится в комнате для осмотра. Рентгеноскопия, которая преобразует рентгеновские лучи в видеоизображения, используется для наблюдения и управления ходом процедуры.Видео создается рентгеновским аппаратом и детектором, подвешенным над столом, на котором лежит пациент.
Длина и диаметр тонкой полой иглы, используемой в этой процедуре, различаются.
Другое оборудование, которое может использоваться во время процедуры, включает в себя внутривенную линию (IV), ультразвуковой аппарат и устройства, которые контролируют ваше сердцебиение и артериальное давление.
вверх страницы
Как работает процедура?
Рентгеновские лучи — это форма излучения, подобная свету или радиоволнам.Рентгеновские лучи проходят через большинство объектов, включая тело. После тщательного наведения на исследуемую часть тела рентгеновский аппарат производит небольшой всплеск излучения, который проходит через тело, записывая изображение на фотопленку или специальный детектор.
Различные части тела в разной степени поглощают рентгеновские лучи. Плотная кость поглощает большую часть излучения, в то время как мягкие ткани, такие как мышцы, жир и органы, пропускают через себя большее количество рентгеновских лучей. В результате на рентгеновском снимке кости выглядят белыми, мягкие ткани — серыми, а воздух — черным.
Большинство рентгеновских изображений представляют собой цифровые файлы, хранящиеся в электронном виде. Эти сохраненные изображения легко доступны для диагностики и лечения заболеваний.
Рентгеноскопия использует непрерывный или импульсный рентгеновский луч для создания последовательности изображений, которые проецируются на флуоресцентный экран или телевизионный монитор. Неподвижные изображения также захватываются и сохраняются либо на пленке, либо в электронном виде на компьютере.
вверх страницы
Как проходит процедура?
Это обследование обычно проводится в амбулаторных условиях.
Медсестра или технолог вставит внутривенную (IV) трубку в вену на руке или руке, чтобы ввести успокаивающее средство. В этой процедуре может использоваться умеренная седация. Не требует дыхательной трубки. Однако некоторым пациентам может потребоваться общая анестезия.
Вы окажетесь на столе для осмотра лежа лицом вниз на животе.
Вы можете быть подключены к мониторам, которые отслеживают вашу частоту сердечных сокращений, артериальное давление, уровень кислорода и пульс.
Область вашего тела, в которую будет вводиться катетер, будет стерилизована и покрыта хирургической салфеткой.
Ваш врач обезболит пораженную область с помощью местного анестетика. Это может привести к кратковременному ожогу или укусу, прежде чем область онемеет.
На основании рентгеновских снимков в реальном времени (рентгеноскопия) врач вводит иглу через кожу между двумя поясничными позвонками в позвоночный канал. Как только игла будет на месте, вас могут попросить немного изменить свое положение, пока измеряется давление жидкости в позвоночном канале.
В зависимости от причины поясничной пункции:
Затем игла удаляется.
Прикладывают давление, чтобы предотвратить кровотечение, и закрывают отверстие в коже повязкой. Никаких швов не требуется.
Перед тем, как вы отправитесь домой, вам удалили капельницу.
После выполнения процедуры вас могут попросить полежать на спине или на боку в течение нескольких часов.
Обычно эта процедура занимает 45 минут.
вверх страницы
Что я испытаю во время процедуры?
Вы почувствуете легкое ущемление, когда игла вводится в вашу вену для внутривенного введения и когда вводится местный анестетик.Чаще всего ощущения возникают в месте разреза кожи. Это обезболивается с помощью местного анестетика. Вы можете почувствовать давление, когда катетер введен в вену или артерию. Однако серьезного дискомфорта вы не ощутите.
Вас попросят оставаться неподвижным во время процедуры. Медсестра или технический специалист могут помочь детям оставаться на месте, удерживая их на месте во время процедуры. Детям также могут вводить успокаивающее средство, чтобы они чувствовали себя комфортно и спокойно.
На следующий день после процедуры вам следует лечь на спину и отдохнуть.
У некоторых пациентов после люмбальной пункции появляется головная боль, которая начинается через несколько часов или до двух дней после процедуры. Головная боль может сопровождаться тошнотой, рвотой и головокружением и длиться от нескольких часов до недели и более. Вы также можете почувствовать боль и нежность в пояснице, которые могут распространяться вниз по ногам.
Обезболивающее, такое как парацетамол, может помочь уменьшить головную боль или боль в спине после процедуры. Если у вас сильная головная боль, обратитесь к врачу.
вверх страницы
Кто интерпретирует результаты и как их получить?
Ваш лечащий врач поделится с вами результатами.
Ваш интервенционный радиолог может порекомендовать вам повторный визит.
Это посещение может включать медицинский осмотр, визуализацию и анализы крови. Во время контрольного визита сообщите своему врачу о любых побочных эффектах или изменениях, которые вы заметили.
вверх страницы
Каковы преимущества vs.риски?
Преимущества
Риски
Несколько слов о минимизации радиационного воздействия
Особое внимание уделяется при рентгеновских исследованиях, чтобы использовать минимально возможную дозу облучения при получении наилучших изображений для оценки. Национальные и международные организации по радиологической защите постоянно пересматривают и обновляют технические стандарты, используемые профессионалами в области радиологии.
Современные рентгеновские системы имеют очень контролируемые рентгеновские лучи и методы контроля дозы для минимизации паразитного (рассеянного) излучения. Это гарантирует, что те части тела пациента, которые не визуализируются, получают минимальное облучение.
вверх страницы
Каковы ограничения люмбальной пункции?
Может быть трудно получить образец спинномозговой жидкости с помощью люмбальной пункции у пациентов с состоянием, называемым стенозом позвоночного канала, и у людей с тяжелым обезвоживанием.
вверх страницы
Дополнительная информация и ресурсы
Эта страница была просмотрена 30 апреля 2018 г.
Процедура пункции — обзор
Сокращение многоплодной беременности
Сокращение многоплодной беременности (MFPR) — это процедура пункции, которая не входит в компетенцию каждого практикующего акушера / гинеколога. Процедура кратко обсуждается здесь, чтобы предоставить общую информацию для заинтересованного читателя.Ссылки предоставляются для облегчения дальнейшего исследования.
С начала 1990-х годов рост использования препаратов, вызывающих овуляцию, а также увеличение числа программ, использующих репродуктивные технологии, привели к чрезмерно большому количеству многоплодных беременностей высокого порядка. Логично предположить — и это также было доказано, — что по мере увеличения числа плодов в любой конкретной беременности возрастает и риск осложнений во время беременности. Вероятность достижения доношенной беременности у здоровых новорожденных обратно пропорциональна количеству плодов. 78–84
После того, как сонография была введена для визуализации и оценки ранней беременности, концепция «уменьшения» количества внутриутробных плодов до желаемого меньшего числа была готова к реализации. Процедура аспирации под контролем трансцервикального ультразвукового исследования была введена для избирательного сокращения числа многоплодных беременностей. 80 Техника под контролем трансабдоминального УЗИ была впервые представлена французскими врачами 76, 85 и принята другими. 77, 86–92 Разработка руководства по TVS для аспирации яйцеклетки и переноса эмбриона ЭКО привела к успешному применению этих методов в процедурах мультифетальной репозиции. 5, 6, 9, 93–97
В настоящее время мы выполняем почти все наши MFPR трансабдоминально между 11-й и 12-й постменструальной неделями гестации (рис. 16-16A). Это идеальное время, потому что можно измерить прозрачность воротниковой зоны и провести анатомическое обследование на ранней стадии.Иногда провести эту процедуру трансабдоминально практически невозможно. Причины для проведения трансвагинального применения MFPR включают габитус тела матери, рубцы на животе, миоматозную матку или положение плода, которое необходимо уменьшить. Вкратце, техника трансвагинального MFPR очень похожа на трансабдоминальную процедуру. После подробного консультирования по вопросам риска и пользы получают базовое картирование хориональных мешков (до пункции). Впоследствии измеряется прозрачность воротниковой зоны и выполняется раннее анатомическое обследование.Если какой-либо из плодов во время беременности имеет толстую затылочную прозрачность (2,5 мм) или кистозную гигрому, именно эти плоды подлежат уменьшению; в противном случае отбираются плоды, которых легче всего достать. Исследуется область сердцебиения целевого плода (рис. 16-16B), и после того, как кончик иглы вставлен, через иглу вводится от 0,5 до 1 мл 2 мэкв / мл раствора KCl для остановки сердца. Сердцебиение каждого инъецированного плода наблюдается в течение примерно 3-5 минут, чтобы подтвердить прекращение.Повторное сканирование пациентов проводится через 1 час, а затем через 1 неделю после процедуры для последующего наблюдения. Все наши пациенты начинают принимать пероральные профилактические антибиотики (цефалексин, 2 г / день) за день до процедуры и продолжают принимать антибиотики до завершения 10-дневного курса. Если процедура проводится трансвагинально, необходимы отрицательные посевы из влагалища.
Недавно мы сообщили о результатах 290 последовательных случаев MFPR. 98 Исходы беременности, а именно прерывание беременности до 24 недель, оценивались при трансабдоминальных и трансвагинальных процедурах.Результаты показали, что общая частота выкидышей при трансабдоминальной процедуре составила 3,45%, а при трансвагинальной процедуре — 13,3%. Таблица 16-1 показывает результаты этого исследования более подробно.
В заключение, MFPR — это безопасная клиническая процедура, которую можно предложить женщинам с многоплодной беременностью высокого порядка. Процедура может выполняться трансабдоминально или трансвагинально в конце первого или очень начале второго триместра. Однако из-за более высокой частоты выкидышей до 24 недель беременности трансвагинальный путь следует ограничить случаями, в которых трансабдоминальная процедура невозможна.Недавняя тенденция в большинстве центров ЭКО размещать максимум два или три эмбриона привела к резкому снижению числа многоплодных беременностей из-за ЭКО; однако лечение по-прежнему приводит к высокому числу многоплодных беременностей.
Операции и процедуры: поясничная пункция (спинномозговая пункция)
Поясничная пункция (также называемая спинномозговой пункцией) — это медицинский тест, который включает в себя сбор небольшого образца спинномозговой жидкости (CSF) для исследования. Эта прозрачная бесцветная жидкость помогает «смягчить» головной и спинной мозг или центральную нервную систему.
Такие слова, как «прокол» и «постукивание» кажутся устрашающими, но концепция люмбальной пункции (LP) на самом деле похожа на анализ крови. Врачи используют образец жидкости для выявления признаков возможных инфекций или других заболеваний.
В то время как некоторые замечают кратковременное защемление и легкое жжение, большинство людей не считают люмбальную пункцию болезненной. Тем не менее, любая процедура с использованием иглы может вызвать у ребенка некоторое беспокойство, поэтому это помогает понять, как проводится этот тест.Так вы сможете почувствовать себя уверенно в происходящем и помочь своему ребенку расслабиться.
О поясничной пункции
Название может показаться пугающим, но на самом деле люмбальная пункция — это обычная процедура, которая занимает не более 30 минут. Врач осторожно вводит тонкую полую иглу между двумя костями нижней части позвоночника (ниже спинного мозга), чтобы взять образец жидкости для исследования в лаборатории.
Поясничная область — это область позвоночника (позвоночник), которая состоит из 33 кольцевидных костей, называемых позвонками.Одна из основных функций позвоночника — защита спинного мозга, связки нервных волокон, которые передают сообщения в мозг и из него.
Спинной мозг простирается от нижней части головного мозга до верхней части поясницы. Люмбальная пункция проводится в нижней части поясницы, ниже точки, где заканчивается спинной мозг. Таким образом, с помощью LP риск повреждения спинного мозга исключен.
Почему цереброспинальная жидкость так важна
Центральная нервная система состоит из головного и спинного мозга; он функционирует как «командный центр» для тела.Спинной мозг посылает сигналы в мозг и из него, а мозг интерпретирует их.
Спинномозговая жидкость непрерывно течет по центральной нервной системе, защищая ее. Поскольку ЦСЖ «омывает» центральную нервную систему, она также может собирать химические вещества и загрязнения в головном и спинном мозге.
Образец жидкости может предоставить много важной информации о здоровье человека. Анализ на наличие таких вещей, как бактерии, количество лейкоцитов, уровень глюкозы, белок или аномальные клетки, может помочь экспертам выявить конкретные заболевания центральной нервной системы.
Почему моему ребенку нужна поясничная пункция?
Хотя люмбальная пункция проверяет наличие довольно серьезных заболеваний и состояний, это также инструмент, чтобы убедиться, что у человека нет определенного заболевания или состояния. Таким образом, даже если вашему ребенку нужен LP, это не обязательно означает, что он или она страдает каким-то определенным заболеванием.
Выполняя люмбальную пункцию и тестируя спинномозговую жидкость, специалисты могут обнаружить или исключить подозреваемые заболевания или состояния. Наиболее частая причина, по которой делают люмбальную пункцию, — это определить, есть ли у ребенка менингит (воспаление и инфекция покровов головного и спинного мозга).Другие состояния, которые могут быть обнаружены, включают синдром Гийена-Барре, рассеянный склероз, рак, поражающий нервную систему, и кровотечение в головном мозге.
LP также можно использовать для добавления лекарств, анестезии или красителя (для специальных рентгеновских лучей) непосредственно в спинномозговую жидкость. Иногда выполняется люмбальная пункция, чтобы снизить давление в головном мозге, вызванное условиями, при которых организм вырабатывает слишком много спинномозговой жидкости.
Подготовка к поясничной пункции
Как только будет определено, что вашему ребенку нужна люмбальная пункция, у вас будет возможность задать вопросы.Когда вы почувствуете себя комфортно с информацией и на ваши вопросы будут даны исчерпывающие ответы, вам будет предложено подписать форму информированного согласия, в которой будет указано, что вы понимаете процедуру и ее риски, и даете свое разрешение на люмбальную пункцию.
Большинство спинномозговых пункций делают в отделении неотложной помощи. Врач, выполняющий LP, будет знать историю болезни вашего ребенка, но может задать несколько дополнительных вопросов, например, есть ли у вашего ребенка аллергия на какие-либо лекарства.
Пульсоксиметр (или Pulse Ox, который напоминает пластырь и прикрепляется к кончику пальца для измерения уровня кислорода в крови) используется во время большинства спинномозговых пункций.
Некоторые родители предпочитают находиться в комнате со своим ребенком во время LP, в то время как другим удобнее выйти в зону ожидания. Вы можете спросить врача, можно ли вам приехать.
Во время процедуры
Люмбальная пункция — это процедура, а не операция. Таким образом, кто-то, получающий LP, может не спать во время процедуры, и ему не понадобятся швы или увеличенное время восстановления. Однако, если ребенок кажется встревоженным или возбужденным, врач порекомендует седативное средство (лекарство, которое помогает пациенту расслабиться во время процедуры).Седативное средство можно вводить через рот, через нос или через капельницу.
Расположение пациента — самая важная деталь при подготовке к люмбальной пункции. Важно, чтобы пациент располагался с изогнутой спиной, чтобы промежутки между позвонками были как можно шире. Это облегчает врачу введение иглы.
Детей старшего возраста можно попросить либо сесть на экзаменационный стол, наклонившись, положив голову на подушку, либо лечь на бок.Младенцы и дети младшего возраста укладываются на бок, колени под подбородком. Для этих детей медсестры или помощники надежно удерживают их на месте.
Когда пациент находится в желаемом положении, врач с помощью стерилизующего мыла очистит место, куда войдет игла.
Анестезия
Перед проведением LP небольшой участок кожи в пояснице обезболивают с помощью жидкой анестезии (лекарства, которое помогает предотвратить боль). Это делается с помощью крошечной иглы.Во многих случаях перед введением инъекционного обезболивающего на кожу наносится обезболивающий крем. Крем уменьшает дискомфорт от инъекции, хотя жидкое лекарство может немного пригореть.
После того, как приготовления будут завершены и введенная анестезия подействует (обычно в течение нескольких минут), можно начинать настоящую процедуру люмбальной пункции.
Спинальная игла
Спинальная игла является наиболее важным инструментом в этой процедуре и выполняет функцию метчика.«Игла тонкая, и ее длина зависит от размера пациента. У нее полый стержень, а внутри полого стержня находится« стилет », еще один тип тонкой иглы, который действует как пробка. Когда спинномозговая игла вводится в нижнюю часть поясницы, стилет осторожно удаляется, что позволяет СМЖ вытекать в пробирки для сбора.
«Постукивание» по спинномозговой жидкости
Убедившись, что пациент находится в правильном положении, врач осторожно вводит спинномозговую иглу между двумя позвонками.Игла осторожно проходит через кожу и связки, а затем через твердую мембрану, называемую твердой мозговой оболочкой. Врачи могут сказать, что игла находится в нужном месте, когда они чувствуют «хлопок», что означает, что игла прошла через жесткую мембрану. Как только игла достигает области, называемой позвоночным каналом, стилет медленно вытягивается, чтобы позволить спинномозговой жидкости течь.
Иногда небольшой инструмент, называемый манометром, зацепляется за конец иглы. Манометр — это в основном датчик, который измеряет давление CSF.Высокое давление жидкости может быть признаком серьезных заболеваний, таких как опухоли или гидроцефалия (чрезмерное скопление жидкости в головном мозге).
После взятия образца (обычно это занимает около 5 минут) игла извлекается и на место наложения накладывается небольшая повязка. Собранные образцы отправляются в лабораторию для дальнейшего анализа и тестирования.
Если вы не были в комнате с ребенком во время теста, вы сможете войти после того, как образцы будут собраны. В зависимости от рекомендаций врача вашему ребенку, возможно, придется полежать на спине в течение часа или около того после процедуры.
После процедуры
Некоторые результаты люмбальной пункции доступны в течение 30-60 минут. Однако для поиска конкретных бактерий, растущих в образце, в лабораторию отправляется бактериальная культура, и эти результаты обычно доступны в течение 48 часов. Если будет установлено, что это может быть инфекция, врач начнет лечение антибиотиками, ожидая результатов посева.
Лаборанты обращают внимание на несколько вещей при исследовании образца спинномозговой жидкости, в том числе:
Кроме того, лаборанты выполнят окрашивание по Граму и посев на образец.Окрашивание по Граму, которое обнаруживает бактерии в образце, включает добавление красителя в собранную спинномозговую жидкость. Затем этот «окрашенный» образец исследуют под микроскопом на наличие бактерий. Затем образец культивируется (помещается в специальные условия, чтобы увидеть, растут ли какие-либо микробы из спинномозговой жидкости). Это помогает определить конкретный тип инфекции.
Риски и осложнения
Люмбальная пункция считается безопасной процедурой с минимальным риском, если таковой имеется. В большинстве случаев никаких осложнений нет.В редких случаях осложнения могут включать:
Понятно, что когда вашему ребенку делают какую-либо процедуру, он может немного беспокоиться. Но полезно знать, что люмбальные проколы короткие, общие процедуры и осложнения редки. Если у вас есть какие-либо вопросы или опасения по поводу процедуры люмбальной пункции, поговорите со своим врачом.
Люмбальная пункция — NHS
Люмбальная пункция — это место, где тонкая игла вводится между костями в нижней части позвоночника. Это не должно вызывать болезненных ощущений, но в течение нескольких дней может возникнуть головная боль и небольшая боль в спине.
Выполняется в больнице врачом или медсестрой.
Когда может потребоваться люмбальная пункция
Люмбальная пункция может быть использована для:
До поясничной пункции
Ваш врач или медсестра должны объяснить, что произойдет, и почему вам нужна люмбальная пункция.
За несколько дней или недель до теста:
В день:
Что происходит во время люмбальной пункции
Обычно вы лежите на боку, вытянув ноги и подвернув подбородок.Кредит:
Это позволяет легче вводить иглу между костями.Кредит:
Врач или медсестра:
Сколько времени занимает люмбальная пункция?
Люмбальная пункция занимает от 30 до 45 минут, но вам нужно будет лежать в больнице еще не менее часа, пока медсестры наблюдают за вами.
Вы сможете отправиться домой в тот же день, если почувствуете себя достаточно хорошо, но вы не сможете добраться домой самостоятельно.
Получение результатов
Врач или медсестра, выполняющие люмбальную пункцию, часто могут сразу сказать вам некоторые результаты и объяснить, что они означают.
Возможно, вам придется подождать не менее 48 часов для получения полных результатов. Некоторые результаты лабораторных анализов доступны в течение нескольких часов в экстренных случаях.
Побочные эффекты люмбальной пункции
Люмбальная пункция обычно является безопасной процедурой, и серьезные побочные эффекты возникают редко.
Наиболее частыми побочными эффектами являются:
Восстановление после люмбальной пункции
Пока вы восстанавливаетесь после люмбальной пункции:
Делать
Несрочный совет: обратитесь в медицинскую бригаду или к терапевту, если:
Последняя проверка страницы: 19 февраля 2021 г.